यक्ष्मा
| Tuberculosis वर्गीकरण एवं बाह्य साधन | |
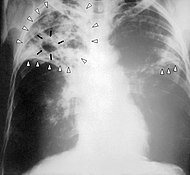
| Chest X-ray of a person with advanced tuberculosis. Infection in both lungs is marked by white arrow-heads, and the formation of a cavity is marked by black arrows. | |
| आईसीडी-१० | A15.–A19. |
| आईसीडी-९ | 010–018 |
| ओएमआईएम | 607948 |
| डिज़ीज़-डीबी | 8515 |
| मेडलाइन प्लस | 000077 000624 |
| ईमेडिसिन | med/2324 साँचा:eMedicine2 साँचा:eMedicine2 |
| एम.ईएसएच | D014376 |
यक्ष्मा, तपेदिक, क्षयरोग, एमटीबी या टीबी (tubercle bacillus का लघु रूप) एक आम और कई मामलों में घातक संक्रामक बीमारी है जो माइक्रोबैक्टीरिया, आमतौर पर माइकोबैक्टीरियम तपेदिक के विभिन्न प्रकारों की वजह से होती है।[१] क्षय रोग आम तौर पर फेफड़ों पर हमला करता है, लेकिन यह शरीर के अन्य भागों को भी प्रभावित कर सकता हैं। यह हवा के माध्यम से तब फैलता है, जब वे लोग जो सक्रिय टीबी संक्रमण से ग्रसित हैं, खांसी, छींक, या किसी अन्य प्रकार से हवा के माध्यम से अपना लार संचारित कर देते हैं।[२] ज्यादातर संक्रमण स्पर्शोन्मुख और भीतरी होते हैं, लेकिन दस में से एक भीतरी संक्रमण, अंततः सक्रिय रोग में बदल जाते हैं, जिनको अगर बिना उपचार किये छोड़ दिया जाये तो ऐसे संक्रमित लोगों में से 50% से अधिक की मृत्यु हो जाती है।
सक्रिय टीबी संक्रमण के आदर्श लक्षण खून-वाली थूक के साथ पुरानी खांसी, बुखार, स्क्रिप्ट त्रुटि: "webarchive" ऐसा कोई मॉड्यूल नहीं है। रात को पसीना आना और वजन घटना हैं (बाद का यह शब्द ही पहले इसे "खा जाने वाला/यक्ष्मा" कहा जाने के लिये जिम्मेदार है)। अन्य अंगों का संक्रमण, लक्षणों की एक विस्तृत श्रृंखला प्रस्तुत करता है। सक्रिय टीबी का निदान रेडियोलोजी, (आम तौर पर छाती का एक्स-रे) के साथ-साथ माइक्रोस्कोपिक जांच तथा शरीर के तरलों की माइक्रोबायोलॉजिकल कल्चर पर निर्भर करता है। भीतरी या छिपी टीबी का निदान ट्यूबरक्यूलाइन त्वचा परीक्षण (TST) और/या रक्त परीक्षणों पर निर्भर करता है। उपचार मुश्किल है और इसके लिये, समय की एक लंबी अवधि में कई एंटीबायोटिक दवाओं के माध्यम से उपचार की आवश्यकता पड़ती है। यदि आवश्यक हो तो सामाजिक संपर्कों की भी जांच और उपचार किया जाता है। दवाओं के प्रतिरोधी तपेदिक (MDR-TB) संक्रमणों में एंटीबायोटिक प्रतिरोध एक बढ़ती हुई समस्या है। रोकथाम जांच कार्यक्रमों और बेसिलस काल्मेट-गुएरिन बैक्सीन द्वारा टीकाकरण पर निर्भर करती है।[३]
ऐसा माना जाता है कि दुनिया की आबादी का एक तिहाई एम.तपेदिक,[४] से संक्रमित है, नये संक्रमण प्रति सेकंड एक व्यक्ति की दर से बढ़ रहे हैं।[४] एक अनुमान के अनुसार, 2007 में विश्व में, 13.7 मिलियन जटिल सक्रिय मामले थे,[५] जबकि 2010 में लगभग 8.8 मिलियन नये मामले और 1.5 मिलियन संबंधित मौतें हुई जो कि अधिकतर विकासशील देशों में हुई थीं।[६] 2006 के बाद से तपेदिक मामलों की कुल संख्या कम हुई है और 2002 के बाद से नये मामलों में कमी आई है।[६] तपेदिक का वितरण दुनिया भर में एक समान नहीं है; कई एशियाई और अफ्रीकी देशों में जनसंख्या का 80% ट्यूबरक्यूलाइन परीक्षणों में सकारात्मक पायी गयी, जबकि संयुक्त राज्य अमेरिका की आबादी का 5-10% परीक्षणों के प्रति सकारात्मक रहा है।[१] प्रतिरक्षा में समझौते के कारण, विकासशील दुनिया के अधिक लोग तपेदिक से पीड़ित होते हैं, जो कि मुख्य रूप से HIV संक्रमण की उच्च दर और उसके एड्स में विकास के कारण होता है।[७]
संकेत एवं लक्षण
इनमें से कई लक्षण इसके भिन्न रूपों के साथ मिलते हुये है जबकि अन्य भिन्न रूपों के साथ दूसरे अधिक विशिष्ट (लेकिन पूरी तरह नहीं) हैं। एक साथ एकाधिक भिन्न रूप उपस्थित हो सकते हैं। तपेदिक से संक्रमित 5 से 10% लोग, जिनको एचआईवी नहीं होता है, उनके जीवन काल के दौरान सक्रिय रोग विकसित हो जाता है।[८] इसके विपरीत, एचआईवी से संयुक्त रूप से संक्रमित लोगों में से 30% में सक्रिय रोग का विकास हो जाता है।[८] तपेदिक शरीर के किसी भी भाग को संक्रमित कर सकता है, लेकिन आम तौर पर सबसे अधिक फेफड़ों (फुफ्फुसीय तपेदिक के रूप में जाना जाता है) में होता है।[९] इतरफुफ्फुसीय टीबी तब होती है जब तपेदिक फेफड़ों के बाहर विकसित होता है। इतरफुफ्फुसीय टीबी के साथ फुफ्फुसीय टीबी भी संय़ुक्त रूप से हो सकती है।[९] सामान्य चिह्नों और लक्षणों में बुखार स्क्रिप्ट त्रुटि: "webarchive" ऐसा कोई मॉड्यूल नहीं है।, ठंड लगना, रात मे पसीना आना, भूख न लगना, वजन घटना और थकान शामिल हैं[९] और महत्वपूर्ण रूप से उंगली के पोरों में सूजन भी हो सकती है।[८]
फुफ्फुसीय यक्ष्मा
यदि तपेदिक संक्रमण सक्रिय हो जाता है, यह आम तौर पर फेफड़ों (90% मामलों में) को प्रभावित करता है।[७][१०] लक्षणों में सीने में दर्द और लंबी अवधि तक खांसी व बलगम होना शामिल हो सकते हैं। लगभग 25% लोगों को किसी भी तरह के लक्षण नहीं (यानी वे "अलाक्षणिक" बने रह सकते हैं) भी हो सकते हैं।[७] कभी-कभी, लोगों की खांसी के साथ थोड़ी मात्रा में रक्त आ सकता है और बहुत दुर्लभ मामलों में, संक्रमण फुफ्फुसीय धमनी तक पहुंच सकता है जिसके कारण भारी रक्तस्राव (रासमुस्सेन एन्युरिस्म) हो सकता है। तपेदिक एक पुरानी बीमारी है और फेफड़ों के ऊपरी भागों में व्यापक घाव पैदा कर सकती है। फेफड़ों के ऊपरी भागों में निचले भागों की अपेक्षा तपेदिक संक्रमण प्रभाव की संभावना अधिक होती है।[९] इस अंतर के कारण पूरी तरह से स्पष्ट नहीं है।[१] यह या तो बेहतर वायु प्रवाह, के कारण हो सकता है[१] या ऊपरी फेफड़ों के भीतर खराब लिम्फ प्रवाह के कारण हो सकता है।[९]
इतर फुफ्फुसीय यक्ष्मा
15-20% सक्रिय मामलों में संक्रमण, श्वसन अंगों के बाहर फैल जाता है, जिसके कारण अन्य प्रकार के टीबी हो जाते हैं।[११] सामूहिक रूप से इनको "इतर फुफ्फुसीय तपेदिक" के रूप में चिह्नित किया जाता है।[१२] इतर फुफ्फुसीय टीबी कमजोर प्रतिरोधक क्षमता वाले व्यक्तियों और छोटे बच्चों में अधिक आम होता है। एचआईवी से पीड़ित लोगों में, यह 50% से अधिक मामलों में होता है।[१२] उल्लेखनीय इतर फुफ्फुसीय संक्रमण भागों में अन्य हिस्सों के साथ, फेफड़ों का आवरण (तपेदिक के परिफुफ्फुसशोथ में), केंद्रीय तंत्रिका तंत्र (तपेदिक मैनिंजाइटिस में), लसिका प्रणाली (गर्दन की गंडमाला में), जनन मूत्रीय प्रणाली (मूत्रजननांगी तपेदिक में) और हड्डियों व जोड़ों (रीढ़ की हड्डी के पॉट्स रोग में), शामिल हैं। जब यह हड्डियों में फैलता है तो इसे "हड्डीवाले तपेदिक" के रूप में जाना जाता है जो अस्थिकोप[१३]का एक प्रकार है।[१] एक संभावित रूप से अधिक गंभीर, टीबी का व्यापक रूप "फैला हुआ" टीबी होता है जिसे आम तौर पर मिलियरी तपेदिक के रूप में भी जाना जाता है।[९] मिलियरी टीबी, इतरफुफ्फुसीय मामलों का 10% होता है।[१४]
कारण
माइक्रोबैक्टीरिया
टीबी का मुख्य कारण तपेदिक माइकोबैक्टीरियम है जो कि एक छोटा, एरोबिक, चलने में अक्षम दण्डाणु होता है।[९] इस रोगजनक की उच्च लिपिड सामग्री इसकी अपनी अनूठी नैदानिक विशेषताओं के लिये जिम्मेदार है।[१५] यह हर 16 से 20 घंटे में विभाजित होता है, जो कि अन्य बैक्टीरिया की तुलना में काफी धीमा है, जो कि आम तौर पर एक घंटे से कम समय में विभाजित हो जाते हैं।[१६] माइक्रोबैक्टीरिया की बाहरी झिल्ली लिपिड की दो-परत की होती है।[१७] यदि ग्राम स्टेन परीक्षण किया जाता है, एमटीबी या तो बहुत कमजोर "ग्राम सकारात्मक" रूप से धब्बे बनाता है या अपनी कोशिका दीवार के उच्च लिपिड और माइकॉलिक एसिड सामग्री के परिणाम के रूप में डाई नहीं रखता है।[१८] एमटीबी कमजोर संक्रमणकर्ताओं का नाश करने वालों का प्रतिरोध कर सकते है और सूखी अवस्था में हफ्तों तक जीवित रह सकते हैं। प्रकृति में, जीवाणु केवल एक मेजबान जीव की कोशिकाओं के भीतर बढ़ सकते हैं लेकिन एम. तपेदिक को प्रयोगशाला में संवर्धित किया जा सकता है।[१९]
कफ (जिसे "बलगम" भी कहते हैं) से लिये गये खांसी के नमूनों पर पुराने धब्बों का उपयोग करते हुए वैज्ञानिकों एक सामान्य माइक्रोस्कोप (प्रकाश) के नीचे एमटीबी की पहचान कर सकते हैं। चूंकि एमटीबी, अम्लीय घोल के साथ उपचार किये जाने के बावजूद कुछ धब्बों को बनाये रखता है इसलिये इसको एसिड फास्ट दण्डाणु (एएफबी) के रूप में वर्गीकृत किया जाता है।[१][१८] सबसे आम एसिड फास्ट स्टेनिंग तकनीक ज़ाएहल-नील्सन स्टेन है जो एएफबी को चमकदार लाल में डाई कर देता है जिससे यह नीली पृष्ठभूमि[२०] में स्पष्ट रूप से दिखता है इसके अलावा ऑरामाइन-रोडामाइन स्टेन और फ्लोरोसेंस माइक्रोस्कापी भी ऐसी ही तकनीके हैं।[२१]
एम. तपेदिक कॉम्पलेक्स (एमटीबीसी) में चार अन्य टीबी पैदा करने वाले माइक्रोबैक्टीरिया शामिल हैं: एम.बोविस, एम. अफ्रिकेनम, एम. कानेत्ती और एम. माइक्रोटी।[२२] एम. अफ्रिकेनम बहुत व्यापक नहीं है, लेकिन अफ्रीका के कुछ हिस्सों में यह तपेदिक का एक महत्वपूर्ण कारण है।[२३][२४] पहले एम. बोविस तपेदिक का एक आम कारण था, लेकिन पास्चुरीकृत दूध की शुरूआत ने काफी हद तक विकसित देशों में इस सार्वजनिक स्वास्थ्य समस्या का सफाया कर दिया।[१][२५] एम. कानेत्ती दुर्लभ है और अफ्रीका के हॉर्न तक ही सीमित दिखता है, हालांकि कुछ मामलों में अफ्रीकी प्रवासियों को इससे पीड़ित देखा गया है।[२६][२७] एम. माइक्रोटी भी दुर्लभ है और ज्यादातर कम प्रतिरोधी क्षमता वाले लोगों में देखा जाता है, हालांकि इस रोगजनक के प्रसार को संभवतः काफी कम करके आंका गया है।[२८]
अन्य ज्ञात रोगजनक माइक्रोबैक्टीरिया में एम. लेपरे, एम.एवियम और एम. कानसाई शामिल है। बाद की दो प्रजातियों को "गैर-तपेदिक माइक्रोबैक्टीरिया" (एनटीएम) के रूप में वर्गीकृत किया गया है। एनटीएम न तो टीबी और न ही कुष्ठ रोग का कारण है, लेकिन वे फेफड़े में टीबी के सदृश रोग पैदा करते हैं।[२९]
जोखिम कारक
कई सारे कारक लोगों को और टीबी संक्रमण के लिए अधिक संवेदनशील बनाते हैं। दुनिया भर में सबसे महत्वपूर्ण जोखिम कारक एचआईवी है, टीबी के सभी मामलों के 13% लोग इस वायरस से संक्रमित हैं।[६] उप - सहारा अफ्रीका में यह एक विशेष समस्या है, जहां एचआईवी की दर अधिक होती है।[३०][३१] तपेदिक, भीड़भाड़ और कुपोषण दोनो से जुड़ा हुआ है, जो इसको गरीबी की एक प्रमुख बीमारी बनाते हैं।[७] उच्च जोखिम में निम्न लोग शामिल हैं: जो लोग सुई द्वारा अवैध दवायें लेते हैं, ऐसे स्थानों के निवासी और कर्मचारी जहां पर संवेदनशील लोग एकत्रित होते हैं (जैसे जेल और बेघर आश्रय), चिकित्सकीय वंचित और संसाधन वंचित समुदाय, उच्च जोखिम वाले जातीय-अल्पसंख्यक, उच्च जोखिम श्रेणी मरीजों के निकट संपर्क में रहने वाले बच्चे और ऐसे लोगों को सेवा प्रदान करने वाले स्वास्थ्य सेवा प्रदाता।[३२] फेफड़ों का पुराना रोग एक अन्य महत्वपूर्ण जोखिम कारक है - जबकि सिलिकोसिस, जोखिम को 30 गुना तक बढ़ाता है।[३३] जो लोग सिगरेट पीते हैं उनको टीबी होने का दोगुना जोखिम होता है।[३४] अन्य रोग अवस्थायें भी तपेदिक विकास के जोखिम को बढ़ा सकती हैं जैसे शराब का सेवन[७] और मधुमेह (तीन गुना जोखिम वृद्धि)।[३५] कुछ दवायें जैसे कॉर्टिकॉस्टरॉएड और इनफिलिक्सीमैब (एक αTNF-विरोधी मोनोक्लोनल एंटीबॉडी) तेजी से महत्वपूर्ण जोखिम कारक बनती जा रही हैं, विशेष रूप से विकसित दुनिया में।[७] आनुवंशिक संवेदनशीलता भी एक कारक है[३६] जिसका समग्र महत्व अभी भी अनिर्धारित है।[७]
कार्यप्रणाली
प्रसार
जब सक्रिय फुफ्फुसीय टीबी से पीड़ित लोग खांसते, छींकते, गाते, थूकते या दूसरों के साथ बातें करते हैं तो वे 0.5 से 5.0 µm आकार की संक्रामक एयरोसोल बूंदों को बाहर निकालते हैं। एक छींक से लगभग 40,000 बूंदें निकल सकती हैं।[३७] इन बूंदों में से हर एक रोग संचारित कर सकती है, क्योंकि तपेदिक की संक्रामक खुराक बहुत कम (10 से भी कम बैक्टीरिया भीतर लेने से संक्रमण हो सकता है) होती है।[३८]
टीबी से पीड़ित लोगों के साथ लंबे समय तक और अक्सर, या करीबी संपर्क वाले लोगों में संक्रमित होने का विशेष जोखिम होता है, जिसकी संक्रमण दर 22% तक है।[३९] सक्रिय लेकिन इलाज नहीं किये गये तपेदिक से पीड़ित व्यक्ति प्रति वर्ष 10-15 (या अधिक) लोगों को संक्रमित कर सकता है।[४] प्रसार केवल उन लोगों के साथ होना चाहिये जिनको सक्रिय टीबी है- अव्यक्त संक्रमण वाले लोग संक्रामक नहीं माने जाते हैं।[१] एक व्यक्ति से दूसरे में प्रसार की संभावना कई कारकों पर निर्भर करती है जिसमें वाहक द्वारा संक्रामक बूंदों को बाहर करना, वायु संचार की प्रभावशीलता, संक्रामक के साथ रहने की अवधि, एम.तपेदिक प्रभाव की उग्रता, असंक्रमित व्यक्ति में प्रतिरोध का स्तर तथा अन्य शामिल है।[४०] सक्रिय ("प्रकट") टीबी से पीड़ित लोगों को अलग करके तथा उनको टीबी विरोधी दवा की व्यवस्था में रखकर, व्यक्ति से व्यक्ति के प्रसार के प्रवाह को प्रभावी ढंग से रोका जा सकता है। प्रभावी उपचार के दो सप्ताह के बाद, गैरप्रतिरोधी सक्रिय संक्रमण वाले लोग आम तौर पर दूसरों के लिए संक्रामक नहीं रह जाते हैं।[३९] अगर कोई संक्रमित हो जाता है, तो नये संक्रमित व्यक्ति को दूसरे व्यक्ति तक संक्रमण पहुंचाने लायक बनने में आम तौर पर तीन से चार सप्ताह लगते हैं।[४१]
रोग की व्युत्पत्ति (पैथोजेनेसिस)
एम.तपेदिक से संक्रमित लोगों में से 90% को स्पर्शोन्मुख, अव्यक्त टीबी संक्रमण (कभी-कभी LTBI कहा जाता है) होता है,[४२] जीवनकाल में केवल 10% संभावना होती है कि अव्यक्त संक्रमण, प्रकट, सक्रिय तपेदिक रोग में बदले।[४३] एचआईवी से पीड़ित लोगों में सक्रिय टीबी के विकास का जोखिम एक साल में लगभग 10% बढ़ता है।[४३] यदि प्रभावी उपचार नहीं दिया जाता है तो, सक्रिय टीबी के मामलों में मृत्यु दर 66% तक है।[४]
टीबी संक्रमण तब शुरु होता है जब माइक्रोबैक्टीरिया फेफड़े की कूपिका (alveoli), में पहुंच जाते हैं जहां वे वायुकोशीय मैक्रोफेज के एंडोसोम पर आक्रमण करते हैं और उनके प्रतिरूप बनाते हैं।[१][४४] फेफड़ों में संक्रमण का प्राथमिक स्थल जिसे "घोन फोकस" कहते हैं, आम तौर पर या तो ऊपरी हिस्से के निचले लोब या निचले हिस्से के ऊपरी लोब में स्थित होता है।[१] फेफड़ों का तपेदिक रक्त प्रवाह से संक्रमण के माध्यम से भी हो सकता है। यह साइमन फोकस के रूप में जाना जाता है और आम तौर पर फेफड़ों के शीर्ष में पाया जाता है।[४५] इस रक्त से होने वाला प्रसार बहुत दूर की जगहों पर भी संक्रमण फैला सकता है जैसे कि परिधीय लिम्फ नोड्स, गुर्दे, मस्तिष्क और हड्डियां।[१][४६] शरीर के सभी भाग रोग से प्रभावित हो सकते हैं, हालांकि अज्ञात कारणों से यह दिल, कंकाल तंत्र संबंधी मांसपेशियों, अग्नाशय या थायरॉयड को बेहद कम प्रभावित करता है।[४७]
क्षय रोग एक ग्रेन्युलोमेटस इन्फ्लेमेटरी रोग के रूप में वर्गीकृत किया गया है। मैक्रोफेज, टी लिंफोसाइट्स, बी लिंफोसाइट्स और फाइब्रोब्लास्ट वे कोशिकाएं हैं जो मिलकर ग्रेन्युलोमा बनाते हैं जबकि लिंफोसाइट, संक्रमित मैक्रोफेज के चारों ओर होती हैं। ग्रेन्युलोमा, माइक्रोबैक्टीरिया के प्रसार को रोकता है और प्रतिरक्षा प्रणाली की कोशिकाओं की अंतःक्रिया के लिए एक स्थानीय वातावरण प्रदान करता है। जीवाणु, ग्रेन्युलोमा के अंदर निष्क्रिय हो जाते हैं, जिसके परिणामस्वरूप अव्यक्त संक्रमण होता है। ट्यूबरकल के केंद्र में असामान्य कोशिका मृत्यु (नेक्रोसिस) का विकास, ग्रैन्युलोमा की एक अन्य विशेषता है। नग्न आंखों से देखने पर, यह नरम, सफेद पनीर की बनावट जैसा होता है और केसियस नेक्रोसिस कहा जाता है।[४८]
यदि टीबी के जीवाणु क्षतिग्रस्त ऊतकों के क्षेत्र से खून में प्रवेश कर जाते हैं तो, वे पूरे शरीर में फैल सकते हैं और संक्रमण के कई केंद्र बना सकते हैं, ये सभी ऊतकों में छोटे, सफेद ट्यूबरकल के रूप में दिखाई देते हैं।[४९] यह टीबी रोग का एक गंभीर रूप है जो छोटे बच्चों और एचआईवी पीड़ित लोगों में सबसे अधिक आम है, इसे मिलियरी तपेदिक कहा जाता है।[५०] इस टीबी से पीड़ित लोगों में उपचार के बावजूद उच्च मृत्यु दर (लगभग 30%) होती है।[१४][५१]
कई लोगों में, संक्रमण घटता-बढ़ता रहता है। ऊतक विनाश और परिगलन अक्सर चिकित्सा और फाइब्रोसिस से संतुलित होते हैं।[४८] प्रभावित ऊतक का स्थान चकत्ते और खाली जगह ले लेती है जो केसियल नैक्रोटिक सामग्री से भरी होती है। सक्रिय रोग के दौरान, इन खाली स्थानों में से कुछ वायु मार्ग ब्रांकाई से जुड़ जाते हैं और यह सामग्री कफ के रूप में बाहर आ सकती है। इनमें जीवित बैक्टीरिया होते हैं, इसलिये संक्रमण फैल सकता है। उपयुक्त एंटीबायोटिक्स के साथ उपचार करने से जीवाणु मर सकते हैं और उपचार संभव हो सकता है। ठीक हो जाने पर, प्रभावित क्षेत्र अंततः ऊतकों द्वारा प्रतिस्थापित हो जाते हैं।[४८]
रोग-निदान
सक्रिय तपेदिक
सक्रिय तपेदिक का केवल चिह्नों और लक्षणों के आधार पर निदान करना मुश्किल है[५२], इसी प्रकार कमजोर प्रतिरक्षा वाले लोगों में रोग का निदान भी मुश्किल है।[५३] हलांकि टीबी का निदान उन लोगों में किया जाना चाहिये जिनमें फेफड़ों के रोग के चिह्न है या दो से अधिक सप्ताह से स्वाभाविक लक्षण हैं।[५३] छाती का एक्स-रे और एसिड फास्ट बेसिली के लिए कई थूक-कल्चर आम तौर पर प्रारंभिक मूल्यांकन का हिस्सा हैं।[५३] इंटरफेरॉन-γ रिलीज असाएस और ट्यूबरक्यूलीन त्वचा परीक्षण विकासशील दुनिया में कम उपयोग किये जाते हैं।[५४][५५] आईजीआरए की भी एचआईवी पीड़ित लोगों की तरह की सीमायें हैं।[५५][५६]
टीबी का एक निश्चित निदान नैदानिक नमूने (जैसे थूक, मवाद या एक ऊतक बायोप्सी) में एम.तपेदिक की पहचान द्वारा किया जाता है। हालांकि, इस धीमी गति से बढ़ने वाले जीव के लिये, खून या थूक की कठिन कल्चर प्रक्रिया में दो को छह सप्ताह लग सकते हैं।[५७] इस प्रकार उपचार अक्सर कल्चर की पुष्टि से पहले शुरू कर दिया जाता है।[५८]
न्यूक्लिक एसिड प्रवर्धन परीक्षण और एडेनोसीन डियामेनस परीक्षण टीबी का त्वरित निदान कर सकता है।[५२] हलांकि इन परीक्षणों की सिफारिश नियमित रूप से नहीं की जाती है, क्योंकि ये व्यक्ति के उपचार को बेहद कम प्रभावित करते हैं।[५८] एंटीबॉडी का पता लगाने के लिये किये जाने वाले रक्त परीक्षण विशिष्ट या संवेदनशील नहीं होते हैं, इसलिए इनकी सिफारिश नहीं की जाती है।[५९]
अव्यक्त तपेदिक
टीबी के उच्च जोखिम वाले लोगों में पहचान के लिये अक्सर मैनटॉक्स ट्यबरक्युलीन त्वचा परीक्षण किया जाता है।[५३] जो लोग पहले से प्रतिरक्षित हैं उन पर परीक्षण का गलत सकारात्मक परिणाम प्राप्त हो सकता है।[६०] सारकॉइडोसिस, हॉजकिन्स लिंफोमा, कुपोषण, या बेहद विशेष रूप से सक्रिय तपेदिक से पीड़ित लोगों में परीक्षण गलत रूप से नकारात्मक परिणाम दिखा सकता हैं।[१] मैनटॉक्स परीक्षण के प्रति सकारात्मक लोगों के रक्त नमूने पर इंटरफेरॉन गामा रिलीज असाएस (आईजीआरए) की सिफारिश की जाती है।[५८] ये टीकाकरण या पर्यावरण माइक्रोबैक्टीरिया, द्वारा अप्रभावित रहते हैं इसलिये गलत सकारात्मक परिणाम उत्पन्न करते हैं।[६१] हालांकि वे एम.सजुल्गाई, एम. मारिनम और एम. कानसासी से प्रभावित होते हैं।[६२] यदि त्वचा परीक्षण के साथ आईजीआरए का उपयोग किया जाये तो संवेदनशीलता बढ़ सकती है लेकिन अकेले त्वचा परीक्षण का उपयोग किये जाने की तुलना में कम संवेदनशील हो सकता है।[६३]
रोकथाम
तपेदिक की रोकथाम और नियंत्रण मुख्य रूप से नवजात शिशुओं के टीकाकरण और सक्रिय मामलों के उपयुक्त उपचार पर निर्भर है।[७] विश्व स्वास्थ्य संगठन के संशोधित उपचार पथ्य के माध्यम से कुछ सफलता हासिल हुई है और मामलों की संख्या में थोड़ी सी कमी आयी है।[७]
टीके
2011 में एकमात्र उपलब्ध वैक्सीन बैसिलस काल्मेट-गुएरिन (बीसीजी) है, जो कि बचपन में फैले रोग पर प्रभावी है और फेफड़ों की टीबी के विरुद्ध असंगत संरक्षण प्रदान करती है।[६४] फिर भी, दुनिया भर में यह सबसे व्यापक रूप से इस्तेमाल किया जाने वाला टीका है, सभी बच्चों में से 90% से अधिक बच्चों का टीकाकरण किया जा रहा है।[७] हालांकि, इसके द्वारा प्रदान की गयी प्रतिरक्षा दस वर्षों के बाद घटने लगती है।[७] क्योंकि अधिकांश कनाडा, ब्रिटेन और संयुक्त राज्य अमेरिका में तपेदिक असामान्य है, बीसीजी केवल उच्च जोखिम वाले लोगों को दिया जाता है।[६५][६६][६७] ट्यूबरक्युलीन त्वचा परीक्षण को गलत तरीके से सकारात्मक बताने के कारण, टीके के इस्तेमाल के खिलाफ बहस की जाती है और इसलिए, स्क्रीनिंग में इसका कोई फायदा नहीं है।[६७] वर्तमान समय में कई नये टीकों का विकास किया जा रहा है।[७]
सार्वजनिक स्वास्थ्य
विश्व स्वास्थ्य संगठन ने 1993 में[७] टीबी को "वैश्विक स्वास्थ्य आपात स्थिति" घोषित किया था और 2006 में स्टॉप टीबी पार्टनरशिप ने तपेदिक को रोकने के लिये एक वैश्विक योजना विकसित की जिसका लक्ष्य इसकी शुरुआत से 2015 के बीच में 14 मिलियन जीवन बचाना है।[६८] उनके द्वारा निर्धारित कई सारे लक्ष्य 2015 तक हासिल नहीं किये जा सकेंगे, मुख्य रूप से एचआईवी से जुड़े तपेदिक में वृद्धि के कारण और एकाधिक दवा-प्रतिरोधी तपेदिक (एमडीआर - टीबी) के उभरने के कारण ऐसा होगा।[७] अमेरिकी थोरैकिक सोसाइटी द्वारा विकसित तपेदिक वर्गीकरण प्रणाली को सार्वजनिक स्वास्थ्य कार्यक्रमों में मुख्य रूप से उपयोग की जा रहा है।[६९]
प्रबंधन
टीबी के उपचार में एंटीबायोटिक दवाओं का उपयोग करके बैक्टीरिया को मारा जाता है। माइक्रोबैक्टीरिया कोशिका दीवार की असामान्य संरचना और रासायनिक संघटन के कारण प्रभावी टीबी का उपचार कठिन है, जो कि दवाओं के प्रवेश को बाधित करते हैं और कई एंटीबायोटिक दवाओं को अप्रभावी करते हैं।[७०] दो सबसे अधिक इस्तेमाल की जाने वाली एंटीबायोटिक दवायें आइसोनियाज़िड और रिफैम्पिसिन हैं और उपचार, लंबे समय का हो सकता है जिसमे कई महीनें लग सकते हैं।[४०] अव्यक्त टीबी के उपचार में आम तौर पर एक एंटीबायोटिक का उपयोग किया जाता है,[७१] जबकि सक्रिय टीबी रोग में कई एंटीबायोटिक दवाओं के संयोजन का उपयोग किया जाता है जिससे कि एंटीबायोटिक प्रतिरोध विकसित करने वाले बैक्टीरिया के जोखिम को कम किया जा सके।[७] अव्यक्त संक्रमणों से पीड़ित लोगों को बाद में जीवन में सक्रिय टीबी रोग के विकसित होने से बचाव के लिये भी उपचार दिया जाता है।[७१] प्रत्यक्ष रूप से दी जाने वाली चिकित्सा, अर्थात एक स्वास्थ्य सेवा प्रदाता इस बात का ध्यान रखता है कि लोग अपनी दवायें लें। इस तरह की चिकित्सा की डब्ल्यूएचओ द्वारा सिफारिश की गयी है जो उन लोगों की संख्या को घटाने का प्रयास है जो अपनी दवाओं को नियमित तौर पर नहीं लेते हैं।[७२] इस अभ्यास और लोगों के अपने आप स्वतंत्र रूप से दवायें लेने के मामले में तुलना करने पर इस मामले के समर्थन में मिले साक्ष्य कमजोर हैं।[७३] लेकिन उपचार के महत्व को, लोगों को याद दिलाने के तरीके प्रभावी दिखाई देते हैं।[७४]
नई शुरुआत
2010 में, नये शुरु हुये फुफ्फुसीय तपेदिक के सुझाये गये छः मास के उपचार में पहले दो माह तक रिफैम्पिसिन, आइसोनियाज़िड, पाइराज़िनामाइड और एथेमब्यूटॉल जैसी एंटीबायोटिक के संयोजन उपयोग किया जाता है तथा बाद के चार माह में केवल रिफैम्पिसिन और आइसोनिज़िड का उपयोग किया जाता है।[७] जिन मामलों में आइसोनियाज़िड के लिये उच्च प्रतिरोध होता है, उनमें बाद के चार माहों में एथेमब्यूटॉल जोड़ा जा सकता है।[७]
आवर्तक रोग
यदि तपेदिक फिर से होता है तो, उपचार का निर्धारण करने के पहले इस बात का परीक्षण करके निर्धारण कर लेना चाहिये कि यह किस एंटीबायोटिक के प्रति संवेदनशील है।[७] यदि एक से अधिक दवा प्रतिरोधी टीबी (एमडीआर - टीबी) का पता चला है तो 18 से 24 महीनों के लिए कम से कम चार प्रभावी एंटीबायोटिक दवाओं के साथ उपचार की सिफारिश की जाती है।[७]
दवा/उपचार प्रतिरोध
प्राथमिक प्रतिरोध तब होता है जब एक व्यक्ति टीबी के प्रतिरोधी तनाव से संक्रमित हो जाता है। अपर्याप्त उपचार और बतायी गयी विधि को उपयुक्त तरीका न अपनाने (अनुपालन की कमी) या दवा की कम मात्रा के उपयोग के कारण पूरी तरह से अतिसंवेदनशील टीबी वाले व्यक्ति में उपचार के दौरान द्वितीयक (अधिग्रहीत) प्रतिरोध विकसित हो सकता है।[७५] कई विकासशील देशों में दवा प्रतिरोधी टीबी एक गंभीर सार्वजनिक स्वास्थ्य मुद्दा है, क्योंकि इसका उपचार लंबा है और इसमें अधिक महंगी दवाओं की आवश्यकता पड़ती है। एमडीआर टीबी को सर्वाधिक प्रभावी, पहली पंक्ति की टीबी दवाओं रिफैम्पिसिन और आइसोनियाज़िड के प्रति प्रतिरोधी के रूप में परिभाषित किया गया है। बड़े पैमाने पर दवा प्रतिरोधी टीबी भी द्वितीय पंक्ति की दवाओं के तीन या छः वर्गों के प्रति प्रतिरोधी है।[७६] पहली बार इटली में 2003 में देखा गया लेकिन 2012 तक व्यापक रूप से न देखा गया पूरी तरह से दवा प्रतिरोधी टीबी भी वर्तमान समय में उपयोग की जा रही सभी दवाओं के प्रति प्रतिरोधी है।[७७]
पूर्वानुमान
टीबी संक्रमण से प्रकट टीबी रोग की ओर प्रगति तब होती है जब बेसिली, प्रतिरक्षा प्रणाली की सुरक्षा पर काबू पा लेता है और संख्या बढ़ाना शुरु कर देता है। प्राथमिक टीबी रोग में (कुछ 1-5% मामलों में), ऐसा आरंभिक संक्रमण के तुरंत बाद ही होता है।[१] हालांकि, अधिकांश मामलों में, एक अव्यक्त संक्रमण में कोई स्पष्ट लक्षण नहीं होते हैं।[१] ये निष्क्रिय बेसिली, इन अव्यक्त मामलों के 5-10% में सक्रिय तपेदिक पैदा करते हैं अक्सर ऐसा संक्रमण के कई वर्षों के बाद होता है।[८]
प्रतिरक्षा की कमीं के साथ फिर से सक्रिय होने का जोखिम बढ़ जाता है, जैसे कि एचआईवी संक्रमण में होता है। एम.तपेदिक तथा एचआईवी से एक साथ पीड़ित लोगों में हर वर्ष के साथ फिर से सक्रिय होने का जोखिम 10% तक बढ़ जाता है।[१] एम. तेपदिक की डीएनए फिंगर प्रिंटिंग का उपयोग करते हुये किये गये अध्ययन दिखाते हैं कि फिर से होने वाले टीबी में पुनः संक्रमण, पहले की सोच के विपरीत अधिक पर्याप्त रूप से योगदान करता है,[७८] आंकलन है कि यह टीबी के आम क्षेत्रों में पुनः सक्रिय मामलों के 50% से अधिक में योगदान करता है।[७९] 2008 में, तपेदिक के मामले में मृत्यु की संभावना 4% है जो कि 1995 के 8% से कम हो गयी है।[७]
महामारी विज्ञान
मोटे तौर पर दुनिया की आबादी का एक तिहाई भाग एम. तपेदिक से संक्रमित है और वैश्विक स्तर पर एक प्रति संकेंड की दर से बढ़ रहा है।[४] हालांकि एम.तपेदिक के अधिकांश संक्रमण टीबी के रोग में परिवर्तित नहीं होते हैं[८०] और संक्रमण के 90-95% स्पर्शोन्मुख रहते हैं।[४२] एक अनुमान के अनुसार 2007 में, लगभग 13.7 मिलियन सक्रिय मामले थे।[५] 2010 में, टीबी के 8.8 लाख नये मामलों का पता चला है और 1.45 मिलियन मौतें हुयी हैं, इनमें से अधिकांश विकासशील देशों में हुयी थी।[६] इन 1.4 मिलियन मौतों में से लगभग 0.35 मिलियन उनकी मौतें है जो एचआईवी से भी संक्रमित थे।[८१]
क्षय रोग, संक्रामक रोगों से होने वाली मौतों का दूसरा सबसे आम कारण (एचआईवी / एड्स के बाद) है।[९] 2005 के बाद से टीबी मामलों ("व्यापकता") की कुल संख्या कम हुयी है, जबकि 2002 के बाद से नये मामलों ("घटनायें") में गिरावट आई है।[६] चीन ने विशेष रूप से नाटकीय प्रगति हासिल की है, जहां पर 1990 और 2010 के बीच लगभग टीबी मृत्यु दर में 80% की कमी आयी है।[८१] क्षय रोग विकासशील देशों में अधिक आम है, कई एशियाई और अफ्रीकी देशों में लगभग 80 प्रतिशत जनसंख्या ट्यूबरकलाइन परीक्षण में सकारात्मक उतरती है जबकि अमरीकी जनसंख्या केवल 5-10% सकारात्मक होती है।[१] रोग को पूरी तरह से नियंत्रित करने की उम्मीदें कई कारकों के कारण नाटकीय रूप से कम हो जाती हैं, जिसमें प्रभावी टीके के विकास में पेश आ रही कठिनाई, महंगी तथा समय-खपाऊ निदान प्रक्रिया, कई महिनों तक उपचार की ज़रूरत तथा एचआईवी संबद्ध तपेदिक मामलों में वृद्धि तथा 1980 के दशक में दवा-प्रतिरोधी मामलों की शुरुआत भी शामिल है।[७]
[[File:TB incidence.png|thumb|left|नये दर्ज किये गये टीबी के मामलों की वार्षिक संख्या डब्ल्यूएचओ के आंकड़ेसन्दर्भ त्रुटि: <ref> टैग के लिए समाप्ति </ref> टैग नहीं मिला विकसित देशों में, तपेदिक कम आम है और मुख्य रूप से शहरी क्षेत्रों में पाया जाता है। 201 में दुनिया के विभिन्न क्षेत्रों में प्रति 100,000 लोगों की दरें : विश्व स्तर पर 178, अफ्रीका 332, अमेरिका 36, पूर्वी भूमध्य 173, यूरोप 63, दक्षिण पूर्व एशिया 278, पश्चिमी प्रशांत 139[८१] कनाडा और ऑस्ट्रेलिया में, तपेदिक आदिवासी लोगों के बीच विशेष रूप से दूरदराज के क्षेत्रों में आम है।[८२][८३] संयुक्त राज्य अमेरिका में आदिवासियों मे टीबी के कारण पांच गुनी अधिक मृत्यु दर है।[८४]
टीबी के मामले उम्र के साथ बदलते रहते है। अफ्रीका में यह मुख्य रूप से किशोरों और युवा वयस्कों को प्रभावित करता है।[८५] हालांकि, जिन देशों में घटना दरों में नाटकीय रूप से गिरावट आई है (जैसे संयुक्त राज्य अमेरिका), टीबी मुख्य रूप से बुजुर्ग लोगों तथा कम प्रतिरोधक क्षमता वाले लोगों की बीमारी है।[१][८६]
इतिहास
तपेदिक मनुष्यों में प्राचीन काल से उपस्थित है।[७] एम.तपेदिक की सबसे पुरानी और सुस्पष्ट पहचान लगभग 17,000 साल पुराने बायसन (भैंसे) के अवशेषों में हुई।[८७] हालांकि, यह अभी भी अस्पष्ट है कि तपेदिक बोवियन में उत्पन्न होकर मानवो में फैला या किसी आम पूर्वज से दोनो में फैला।[८८] मानवों में एम.तपेदिक समूह के जीन (एमटीबीसी) और पशुओं में एमटीबीसी की तुलना यह इशारा करती है कि मानवों ने पशुओं को पालतू बनाते समय एमटीबीसी को पशुओं से हासिल नहीं किया है, जैसा कि पहले विश्वास किया जाता था। टीबी बैक्टीरिया के दोनों उपभेद एक आम पूर्वज साझा करते हैं, जिसने मानवों को नवपाषाण क्रांति के काल में संक्रमित किया होगा।[८९] कंकालों के अवशेष दर्शाते है कि प्रागैतिहासिक मानवों (4000 ई.पू.) को टीबी था और शोधकर्ताओं को 3000-2400 ईसा पूर्व की मिस्र की ममियों में तपेदिकीय क्षय मिले हैं।[९०] यक्ष्मा (Phthisis), खपत के लिये एक ग्रीक शब्द है, फुफ्फुसीय तपेदिक के लिये उपयोग किया जाने वाला एक पुराना शब्द है,[९१] 460 ई.पू. के आसपास, हिप्पोक्रेट्स ने यक्ष्मा की पहचान उस समय के सबसे व्यापक रोग के रूप में की थी। इसमें बुखार और रक्त भरी खाँसी शामिल थी और ये लगभग हर बार घातक था।[९२] आनुवांशिक अध्ययन बताते हैं अमरीकियों में टीबी दूसरी शताब्दी (100 ईस्वी) से मौजूद थी।[९३]
औद्योगिक क्रांति से पहले, लोकगीतों में तपेदिक को अक्सर पिशाच के साथ जोड़ा जाता था। जब परिवार के एक सदस्य से मृत्यु हो जाती तो अन्य संक्रमित सदस्यों का स्वास्थ्य भी धीरे - धीरे खराब होता जाता। लोगों का मानना था कि परिवार के अन्य सदस्यों के जीवन पर आया खतरा, टीबी के कारण मूल रूप से मृत व्यक्ति के कारण था।[९४]
हालांकि तपेदिक के फुफ्फुसीय स्वरूप को पैथोलोजी के रूप में 1689 में डॉ॰रिचर्ड मॉर्टन द्वारा स्थापित किया गया था,[९५][९६] लेकिन अपने लक्षणों की विविधता के कारण टीबी को एकल रोग के रूप में 1820 तक नहीं पहचाना गया था और इसको 1839 में जे.एल.शोलाइन द्वारा ट्यूबरकलोसिस (तपेदिक) नाम दिया गया था।[९७] 1838-1845 की अवधि के दौरान, मैमथ केव के मालिक डॉ॰ जॉन क्रॉघन, तपेदिक से पीड़ित कई लोगों को गुफा में इस आशा के साथ लाये थे कि वे लोग गुफा के सम तापमान और शुद्ध हवा से ठीक हो जायेंगे, लेकिन वे एक वर्ष के भीतर मर गये।[९८] हरमन ब्रेहमन ने 1859 में सोकोलोवोस्को, पोलैंड में पहला टीबी सेनेटोरिया खोला।[९९]
माइकोबैक्टीरियम तपेदिक बैसिलस रॉबर्ट कॉख द्वारा 24 मार्च 1882 को पहचाना और वर्णित किया गया था। उनकी इस खोज के लिये उनको 1905 में फिजियोलॉजी या चिकित्सा का नोबेल पुरस्कार दिया गया था।[१००] कॉख को बोवाइन (पशु) और मानव तपेदिक में समानता पर विश्वास नहीं था जिसने संक्रमित दूध को संक्रमण के स्रोत के रूप में मान्यता में विलम्ब कर दिया। बाद में, इस स्रोत से संचरण का जोखिम पास्चुरीकरण प्रक्रिया के आविष्कार के कारण नाटकीय रूप से कम हो गया था। कॉख ने 1890 में तपेदिक के एक "उपाय" के रूप ट्यूबरकल बेसिली के एक ग्लिसरीन निष्कर्षण की घोषणा की, जिसे 'ट्यूबरक्युलाइन' का नाम दिया। हालांकि यह प्रभावी नहीं था लेकिन बाद में इसे पूर्वलाक्षणिक तपेदिक की उपस्थिति की स्क्रीनिंग जांच के रूप में सफलतापूर्वक रूपांतरित कर दिया गया।[१०१]
कमजोर बोवाइन-विकृति तपेदिक का उपयोग करते हुये अल्बर्ट काल्मेट और कैमिल गुएरिन 1906 में तपेदिक के खिलाफ प्रतिरक्षण में पहली असली सफलता हासिल की थी। इसे काल्मेट और गुएरिन का बैसिलस (बीसीजी) कहा गया था। बीसीजी वैक्सीन सबसे पहले 1921 में फ्रांस में मनुष्यों पर इस्तेमाल किया गया था,[१०२] लेकिन केवल अमरीका, ग्रेट ब्रिटेन और जर्मनी में द्वितीय विश्व युद्ध के बाद व्यापक रूप से स्वीकृति प्राप्त कर पाया।[१०३]
19 वीं और 20 वीं शताब्दी में तपेदिक शहरी गरीबों के स्थानिक रोग के रूप में सबसे व्यापक सार्वजनिक चिंता का कारण बना था। 1815 में, इंग्लैंड में चार में से एक मृत्यु "यक्ष्मा" के कारण हुई थी। 1918 तक, फ्रांस में छह में एक मृत्यु टीबी की वजह से हो रही थी। 1880 के दशक में रोग का निर्धारण संक्रामक रोग के रूप में करने के बाद, टीबी को ब्रिटेन में महत्वपूर्ण रोगों की सूची में रखा गया था, सार्वजनिक स्थलों पर थूकने से लोगों को रोकने के लिये अभियान शुरु किये गये थे और संक्रमित गरीब लोगों को सेनेटोरिया में जाने के लिये "प्रोत्साहित" किया गया था जो देखने में जेल जैसे लगते थे (मध्यम तथा उच्च वर्गों के लोगों के लिये बने सेनेटोरिया में अच्छी देखभाल और सतत चिकित्सा ध्यान प्रदान किया जाता था)।[९९] सेनेटोरिया में "ताजी हवा" और श्रम के जो भी (कथित) लाभ, सर्वश्रेष्ठ परिस्थितियों में भी रहे हों, भर्ती लोगों में से 50% की मृत्यु पांच वर्षों के अंदर हो जाती थी (सिरका 1916)।[९९]
1600 की शुरुआत में यूरोप में, तपेदिक की दरों में बढ़त शुरु हो गयी और 1800 में अधिकतम स्तर तक पहुंच गयी, जिस समय में सभी मौतों के 25% का कारण यह ही था।[१०४] 1950 के दशक में मृत्यु दर लगभग 90% की कमी हुई।[१०५] सार्वजनिक स्वास्थ्य में सुधार के कारण स्ट्रेप्टोमाइसिन और अन्य एंटीबायोटिक दवाओं के आने से पहले ही तपेदिक की दरों में कमी आने लगी थी, हलांकि रोग सार्वजनिक स्वास्थ्य के लिये इतना महत्वपूर्ण खतरा बना रहा कि जब 1913 में ब्रिटेन में चिकित्सा अनुसंधान परिषद का गठन किया गया, तो इसका प्रारंभिक ध्यान तपेदिक अनुसंधान पर था।[१०६]
1946 में, एंटीबायोटिक स्ट्रेप्टोमाइसिन के विकास ने टीबी के प्रभावी उपचार और स्वस्थ करने को वास्तविकता प्रदान की। इस दवा की शुरूआत से पहले एकमात्र उपचार (सेनेटोरिया को छोड़कर) शल्य चिकित्सा थी, "न्यूमोथोरैक्स तकनीक" जिसमें संक्रमित फेफड़े का निपात करके उसे "आराम" दे कर तपेदिकीय घावों को ठीक होने दिया जाता था।[१०७] एमडीआर टीबी के उद्भव ने टीबी संक्रमण के उपचार में देखभाल के आम तौर पर स्वीकार किये जाने वाले मानकों के भीतर शल्यक्रिया को फिर से एक विकल्प के रूप में प्रस्तुत किया है। वर्तमान शल्य हस्तक्षेपों में फेफड़ों में रोगात्मक छाती कोटरों (कैविटीज़) ("ब्लाए") को निकालना शामिल होता है जिससे कि जीवाणुओं की संख्या को कम और शेष जीवाणुओं को रक्त के प्रवाह में शामिल दवाओं के प्रति अनावरण में वृद्धि की जा सके, जिससे कि कुल जीवाणु भार को कम किया जाता है और प्रणालीगत एंटीबायोटिक चिकित्सा की प्रभावशीलता को बढ़ाया जाता है।[१०८] 1980 में दवा-प्रतिरोधी विकृतियों में वृद्धि के बाद टीबी को (चेचक की तरह) पूरी तरह से समाप्त करने की उम्मीद घराशायी हो गयी थी। तपेदिक के परिणामी पुनरुत्थान के कारण 1993 में विश्व स्वास्थ्य संगठन द्वारा वैश्विक स्वास्थ्य आपात स्थिति की घोषणा की गयी।[१०९]
समाज और संस्कृति
विश्व स्वास्थ्य संगठन और बिल व मेलिंडा गेट्स फाउंडेशन एक नये और तेजी से काम करने वाले निदान परीक्षण को, कम और मध्यम आय वाले देशों में उपयोग किये जाने के लिये सब्सिडी प्रदान रहे हैं।[११०][१११] 2011 में संसाधन से गरीब कई स्थानों पर अभी भी केवल थूक माइक्रोस्कोपी का उपयोग किया जाता है।[११२]
2010 में, पूरी दुनिया में भारत में टीबी के सबसे अधिक मामले थे, इसके कारणों में एक निजी स्वास्थ्य देखभाल क्षेत्र में खराब रोग प्रबंधन है। संशोधित राष्ट्रीय क्षयरोग नियंत्रण कार्यक्रम जैसे कार्यक्रम, सार्वजनिक स्वास्थ्य सेवा प्राप्त करने वाले लोगों में टीबी स्तर कम करने में सहायता प्रदान कर रहे हैं।[११३][११४]
शोध
बीसीजी वैक्सीन की सीमाएँ हैं और टीबी के नये टीके को विकसित करने के लिए अनुसंधान जारी है।[११५] वर्तमान समय में कई संभावित उम्मीदवार, चिकित्सीय परीक्षण के पहले व दूसरे चरण में हैं।[११५] उपलब्ध टीकों की प्रभावकारिता में सुधार करने का प्रयास करने में दो मुख्य दृष्टिकोण उपयोग किये जा रहे हैं। एक दृष्टिकोण में बीसीजी में एक सबयूनिट वैक्सीन जोड़ना शामिल है, जबकि दूसरी रणनीति में नये और बेहतर जीवित टीके बनाने का प्रयास हो रहा है।[११५]MVA85A, सबयूनिट वैक्सीन का एक उदाहरण है जिस पर वर्तमान समय में दक्षिण अफ्रीका में परीक्षण चल रहे हैं और यह आनुवंशिक रूप से संशोधित चेचक (वैसीनिया) वायरस पर आधारित है।[११६] अव्यक्त और सक्रिय दोनो तरह के रोगों के उपचार में टीको द्वारा एक महत्वपूर्ण भूमिका निभाये जाने की आशा की जा रही है।[११७]
आगे की खोज को प्रोत्साहित करने के लिए, शोधकर्ताओं और नीति निर्माताओं द्वारा टीके के विकास हेतु नये आर्थिक मॉडलों को प्रोत्साहन दिया जा रहा है, जिसमें पुरस्कार, कर प्रोत्साहन और अग्रिम बाजार प्रतिबद्धताएं शामिल हैं।[११८][११९] स्टॉप टीबी पार्टनरशिप,[१२०] दक्षिण अफ़्रीकी क्षय रोग वैक्सीन इनीशिएटिव और एरस ग्लोबल टीबी वैक्सीन फाउंडेशन, जैसे कई समूह शोध में शामिल हैं।[१२१] इनमें से उच्च बोझ वाले देशों में तपेदिक के विरुद्ध एक बेहतर टीके के विकास व लाइसेंस के लिये एरस ग्लोबल टीबी वैक्सीन फाउंडेशन को बिल व मेलिंडा गेट्स फाउंडेशन से 280 मिलियन डॉलर (अमेरिका) से अधिक का उपहार प्राप्त हुआ है।[१२२][१२३]
अन्य प्राणियों में
माइक्रोबैक्टीरिया, पक्षियों[१२४] सहित कई भिन्न जानवरों, कृन्तकों,[१२५] सरीसृप[१२६] को संक्रमित करते हैं। हालांकि, माइकोबैक्टीरियम तपेदिक, उपजाति शायद ही कभी जंगली जानवरों में मौजूद रही हो।[१२७] न्यूज़ीलैंड के हिरण झुंडों तथा पशुओं से माइकोबैक्टीरियम बोविस द्वारा होने वाले वोबाइन तपेदिक को समाप्त करने का प्रयास अपेक्षाकृत सफल रहा है।[१२८] ग्रेट ब्रिटेन में ऐसे प्रयास कम सफल रहे हैं।[१२९][१३०]
सन्दर्भ
- ↑ अ आ इ ई उ ऊ ए ऐ ओ औ क ख ग घ ङ च छ साँचा:cite book
- ↑ साँचा:cite journal
- ↑ स्क्रिप्ट त्रुटि: "citation/CS1" ऐसा कोई मॉड्यूल नहीं है।
- ↑ अ आ इ ई उ साँचा:cite web
- ↑ अ आ साँचा:cite bookसाँचा:category handlerसाँचा:main otherसाँचा:main other[dead link]
- ↑ अ आ इ ई उ साँचा:cite web
- ↑ अ आ इ ई उ ऊ ए ऐ ओ औ क ख ग घ ङ च छ ज झ ञ ट ठ साँचा:cite journal
- ↑ अ आ इ ई साँचा:cite book
- ↑ अ आ इ ई उ ऊ ए ऐ साँचा:cite book
- ↑ साँचा:cite book
- ↑ साँचा:cite book
- ↑ अ आ साँचा:cite journal
- ↑ साँचा:cite book
- ↑ अ आ साँचा:cite book
- ↑ साँचा:cite book
- ↑ साँचा:cite book
- ↑ साँचा:cite journal
- ↑ अ आ साँचा:cite journal
- ↑ साँचा:cite journal
- ↑ साँचा:cite book
- ↑ साँचा:cite book
- ↑ साँचा:cite journal
- ↑ साँचा:cite journal
- ↑ साँचा:cite journal
- ↑ साँचा:cite journal
- ↑ साँचा:cite book
- ↑ साँचा:cite journal
- ↑ साँचा:cite journal
- ↑ साँचा:cite journal
- ↑ साँचा:cite web
- ↑ साँचा:cite journal
- ↑ साँचा:cite journal
- ↑ साँचा:cite journal
- ↑ साँचा:cite journal
- ↑ साँचा:cite journal
- ↑ साँचा:cite journal
- ↑ साँचा:cite journal
- ↑ साँचा:cite journal
- ↑ अ आ साँचा:cite journal
- ↑ अ आ साँचा:cite web
- ↑ साँचा:cite web
- ↑ अ आ साँचा:cite book
- ↑ अ आ साँचा:cite book
- ↑ साँचा:cite journal
- ↑ साँचा:cite book
- ↑ साँचा:cite journal
- ↑ साँचा:cite journal
- ↑ अ आ इ साँचा:cite journal
- ↑ साँचा:cite book
- ↑ साँचा:cite book
- ↑ साँचा:cite journal
- ↑ अ आ साँचा:cite journal
- ↑ अ आ इ ई साँचा:cite journal
- ↑ साँचा:cite journal
- ↑ अ आ साँचा:cite journal
- ↑ साँचा:cite journal
- ↑ साँचा:cite book
- ↑ अ आ इ साँचा:NICE
- ↑ साँचा:cite journal
- ↑ साँचा:cite journal
- ↑ साँचा:cite journal
- ↑ साँचा:cite book
- ↑ साँचा:cite journal
- ↑ साँचा:cite journal
- ↑ साँचा:cite web
- ↑ साँचा:cite web
- ↑ अ आ साँचा:cite journal
- ↑ साँचा:cite web
- ↑ साँचा:cite book
- ↑ साँचा:cite journal
- ↑ अ आ साँचा:cite journal
- ↑ साँचा:cite book
- ↑ साँचा:cite journal
- ↑ साँचा:cite journal
- ↑ साँचा:cite journal
- ↑ साँचा:cite journal
- ↑ साँचा:cite web
- ↑ साँचा:cite journal
- ↑ साँचा:cite journal
- ↑ साँचा:cite web
- ↑ अ आ इ साँचा:cite web
- ↑ साँचा:cite journal
- ↑ साँचा:cite book
- ↑ साँचा:cite book
- ↑ साँचा:cite web
- ↑ साँचा:cite web
- ↑ साँचा:cite journal
- ↑ साँचा:cite journal
- ↑ साँचा:cite journal
- ↑ साँचा:cite journal
- ↑ साँचा:cite book
- ↑ Hippocrates. Aphorisms. Accessed 7 अक्टूबर 2006.
- ↑ साँचा:cite journal
- ↑ साँचा:cite journal
- ↑ Léon Charles Albert Calmette at Who Named It?
- ↑ साँचा:cite journal
- ↑ Zur Pathogenie der Impetigines. Auszug aus einer brieflichen Mitteilung an den Herausgeber. [Müller] Archiv für Anatomie Physiologie und wissenschaftliche medicin. 1839, पृष्ठ 82.
- ↑ Kentucky: Mammoth Cave long on history. स्क्रिप्ट त्रुटि: "webarchive" ऐसा कोई मॉड्यूल नहीं है। CNN . 27 फ़रवरी 2004. Accessed 8 अक्टूबर 2006.
- ↑ अ आ इ साँचा:cite journal
- ↑ नोबेल संस्थान. The Nobel Prize in Physiology or Medicine 1905. स्क्रिप्ट त्रुटि: "webarchive" ऐसा कोई मॉड्यूल नहीं है। Accessed 7 अक्टूबर 2006.
- ↑ साँचा:cite journal
- ↑ साँचा:cite journal
- ↑ साँचा:cite journal
- ↑ साँचा:cite book
- ↑ साँचा:cite book
- ↑ साँचा:cite book
- ↑ साँचा:cite book
- ↑ साँचा:cite journal
- ↑ साँचा:cite web
- ↑ साँचा:cite journal
- ↑ साँचा:cite news
- ↑ साँचा:cite journal
- ↑ साँचा:cite journal
- ↑ साँचा:cite journal
- ↑ अ आ इ साँचा:cite journal
- ↑ साँचा:cite journal
- ↑ साँचा:cite journal
- ↑ साँचा:cite journal
- ↑ साँचा:cite journal
- ↑ साँचा:cite book
- ↑ साँचा:cite book
- ↑ स्क्रिप्ट त्रुटि: "citation/CS1" ऐसा कोई मॉड्यूल नहीं है।
- ↑ स्क्रिप्ट त्रुटि: "citation/CS1" ऐसा कोई मॉड्यूल नहीं है।
- ↑ साँचा:cite journal
- ↑ साँचा:cite journal
- ↑ साँचा:cite journal
- ↑ साँचा:cite book
- ↑ साँचा:cite journal
- ↑ साँचा:cite journal
- ↑ साँचा:cite journal
बाहरी कड़ियाँ
| Wikimedia Commons has media related to Tuberculosis.साँचा:preview warning |
साँचा:Gram-positive actinobacteria diseases साँचा:Tuberculosis साँचा:Diseases of Poverty