न्यूमोनिया
| फुफ्फुसशोथ (निमोनिया) वर्गीकरण एवं बाह्य साधन | |
| A chest X-ray showing a very prominent wedge-shaped bacterial pneumonia in the right lung. | |
| आईसीडी-१० | J12., J13., J14., J15.,J16., J17., J18., P23. |
| आईसीडी-९ | 480-486, 770.0 |
| डिज़ीज़-डीबी | 10166 |
| मेडलाइन प्लस | 000145 |
| ईमेडिसिन | topic list |
| एम.ईएसएच | D011014 |
फुफ्फुसशोथ या फुफ्फुस प्रदाह (निमोनिया) फेफड़े में सूजन वाली एक परिस्थिति है—जो प्राथमिक रूप से अल्वियोली (कूपिका) कहे जाने वाले बेहद सूक्ष्म (माइक्रोस्कोपिक) वायु कूपों को प्रभावित करती है।[१][२] यह मुख्य रूप से विषाणु या जीवाणु और कम आम तौर पर सूक्ष्मजीव, कुछ दवाओं और अन्य परिस्थितियों जैसे स्वप्रतिरक्षित रोगों द्वारा संक्रमण द्वारा होती है।[१][३]
आम लक्षणों में खांसी, सीने का दर्द, बुखार और सांस लेने में कठिनाई शामिल है।[४] नैदानिक उपकरणों में, एक्स-रे और बलगम का कल्चर शामिल है। कुछ प्रकार के निमोनिया की रोकथाम के लिये टीके उपलब्ध हैं। उपचार, अन्तर्निहित कारणों पर निर्भर करते हैं। प्रकल्पित बैक्टीरिया जनित निमोनिया का उपचार प्रतिजैविक द्वारा किया जाता है। यदि निमोनिया गंभीर हो तो प्रभावित व्यक्ति को आम तौर पर अस्पताल में भर्ती किया जाता है।
वार्षिक रूप से, निमोनिया लगभग 45 करोड़ लोगों को प्रभावित करता है जो कि विश्व की जनसंख्या का सात प्रतिशत है और इसके कारण लगभग 4 लाख मृत्यु होती हैं। 19वीं शताब्दी में विलियम ओस्लर द्वारा निमोनिया को "मौत बाँटने वाले पुरुषों का मुखिया" कहा गया था,[५] लेकिन 20वीं शताब्दी में एण्टीबायोटिक उपचार और टीकों के आने से बचने वाले लोगों की संख्या बेहतर हुई है।[६]बावजूद इसके, विकासशील देशों में, बहुत बुजुर्गों, बहुत युवा उम्र के लोगों और जटिल रोगियों में निमोनिया अभी मृत्यु का प्रमुख कारण बना हुआ है ।[६][७]
चिह्न तथा लक्षण
| Symptoms frequency[८] | |
|---|---|
| लक्षण | आवृत्ति |
| खांसी | 79–91%
|
| थकान | 90%
|
| बुखार | 71–75%
|
| सांस की तकलीफ | 67–75%
|
| बलगम | 60–65%
|
| सीने का दर्द | 39–49%
|
संक्रामक निमोनिया से पीड़ित लोगों में अक्सर बलगम वाली खांसी, बुखार के साथ कँपकपी वाली ठण्ड, सांस लेने में कठिनाई, गहरी सांस लेने पर तीखा व चुभन वाला छाती का दर्द और बढ़ी श्वसन दर लक्षण होते हैं।[९][१०] बुजुर्गों में, मतिभ्रम सबसे प्रमुख चिह्न हो सकता है।[११][१०] पाँच वर्ष से कम उम्र के बच्चों में बुखार, खांसी, तेज या सांस लेने में कठिनाई आम चिह्न हैं।[१२]
बुखार बहुत विशिष्ट लक्षण नहीं है क्योंकि यह सामान्य बीमारियों में भी होता है क्योंकि कई गम्भीर रोगों से या कुपोषण से पीड़ित लोगों में नहीं भी हो सकता है। इसके अतिरिक्त 2 माह से कम उम्र के बच्चों में खांसी अक्सर नहीं होती है।[१२] अधिक गंभीर चिह्नों और लक्षणों में त्वचा की नीली रंगत, प्यास में कमीं, बेहोशी और ऐंठन, बार-बार उल्टी या चेतना का घटा स्तरशामिल हो सकता है।[१२][१३]
बैक्टीरिया से होने वाले निमोनिया के लक्षण वायरस से होने वाले निमोनिया के मुकाबले जल्दी प्रकट होते हैं।।[११] निमोनिया के बैक्टीरिया तथा वायरस जनित मामलों में आम तौर पर समान लक्षण होते हैं।[१४] कुछ मामले परम्परागत लेकिन, गैर-विशिष्ट, चिकित्सीय विशिष्टताओं से जुड़े होते हैं।लेगियोनेला द्वारा हुए निमोनिया में पेड़ू दर्द, डायरियाया मतिभ्रम हो सकता है,[१५] जबकि स्ट्रेप्टोकॉकस निमोनिया द्वारा हुए निमोनिया में जंग जैसे रंग वाला बलगम,[१६] और क्लेबसिएला द्वारा हुए निमोनिया में “करेंट जेली” के नाम से जाने वाला खूनी बलगम हो सकता है।[८] खूनी बलगम (हेमोप्टाइसिस नामक) तपेदिक ग्राम नकारात्मक निमोनिया और फेफड़े के फोड़े के साथ-साथ तीव्र ब्रोंकाइटिस के साथ भी हो सकता है।[१३] माइकोप्लाज़्मा निमोनिया में गर्दन में लिम्फ नोड्स की सूजन, जोड़ों में दर्द या कान के मध्य में संक्रमणहो सकता है।[१३] वायरस जनित निमोनिया में बैक्टीरिया जनित निमोनिया की तुलना में आम तौर पर घरघराहट अधिक होती है।[१४]
कारण
निमोनिया मुख्य रूप से बैक्टीरिया या वायरस द्वारा और कम आम तौर पर फफूंद और परजीवियों द्वारा होता है।[१७] हलाँकि संक्रामक एजेण्टों के 100 से अधिक उपभेदों की पहचान की गयी है लेकिन अधिकांश मामलों के लिये इनमें केवल कुछ ही जिम्मेदार हैं। वायरस व बैक्टीरिया के मिश्रित कारण वाले संक्रमण बच्चों के संक्रमणों के मामलों में 45% तक और वयस्कों में 15% तक जिम्मेदार होते हैं।[६] सावधानी के साथ किये गये परीक्षणों के बावजूद लगभग आधे मामलों में कारक एजेण्ट पृथक नहीं किये जा सकते हैं।[१८]
शब्द निमोनिया व्यापक रूप से कई बार फेफड़ों की सूजन की किसी भी स्थिति (उदाहरण के लिये स्वतः प्रतिरोधी रोग, रसायन से जलने पर या दवाओं की प्रतिक्रिया) पर लागू किये जा सकते हैं; हालाँकि, इस सूजन को अधिक सटीक रूप से न्यूमोनाइटिस कहा जाता है।[१९][२०] संक्रामक एजेण्ट अनुमानित प्रस्तुतियों के आधार पर ऐतिहासिक रूप से “सामान्य” और “असामान्य” एजेण्टों में विभाजित किये किये गये थे लेकिन साक्ष्य इस विभेद का समर्थन नहीं करते हैं, इस कारण अब इस पर जोर नहीं दिया जाता है।[२१]
निमोनिया होने की सम्भावना को बढ़ाने वाली परिस्थितियों और जोखिम कारकों में धूम्रपान, प्रतिरक्षा की कमी तथा मद्यपान की लत, गंभीर प्रतिरोधी फेफड़ा रोग, गंभीर गुर्दा रोग और यकृत रोग शामिल हैं।[१३] अम्लता-दबाने वाली दवाओं जैसे प्रोटॉन-पंप इन्हिबटर्स या H2 ब्लॉकर्स का उपयोग निमोनिया के बढ़े[२२] जोखिम से सम्बन्धित है। उम्र का अधिक होना निमोनिया के होने को बढ़ावा देता है।[१३]
बैक्टीरिया
समुदाय उपार्जित निमोनिया (सीएपी) के मुख्य कारक बैक्टीरिया है, जिसमें से स्ट्रेप्टोकॉकस निमोनिया लगभग 50% मामलों से जुड़ा होता है।[२३][२४] आम तौर पर शामिल अलग तरह के अन्य बैक्टीरिया में 20% में हीमोफीलस इन्फ्युएंज़ा, 13% में क्लैमाइडोफिला निमोनिया और 3% में मिकोप्लाज़्मा निमोनिया;[२३] स्टैफिलोकॉकस ऑरियस; मोराक्सेला कैटराहैलिस; लैगियोनेला न्यूमोफेला और ग्राम-निगेटिव बासिलि शामिल है।[१८] उपरोक्त संक्रमणों के कई दवा प्रतिरोधी संस्करण अब और आम होते जा रहे हैं जिनमें दवा प्रतिरोधी स्ट्रेप्टोकॉकस निमोनिया (डीआरएसपी) और मेथिसिलीन- प्रतिरोधी स्ट्रेप्टोकॉकस ऑरियस(एमआरएसए) शामिल है।[१३]
जब जोखिम कारक उपस्थित हों तो जीवाणुओं के विस्तार को सुविधा मिलती है।[१८] मद्यपान की लत स्ट्रेप्टोकॉकस निमोनिया, एनाएरोबिक ऑर्गेनिज़्म और माइक्रोबैक्टीरियम ट्यूबरकुलोसिस से जुड़ी हुई है; धूम्रपान स्ट्रेप्टोकॉकस निमोनिया, हेमोफिलस इन्फ्युएन्ज़ा, मॉरेक्सेला केटराहेलिस और लेगोइयोनेला न्यूमोफिला के प्रभावों को पैदा करता है। चिड़ियों से एक्सपोज़रकैमिडिया सिटासी के साथ; पालतू जानवर कॉक्सिएला बुर्नेती के साथ; पेच की सामग्री में बाहरी पदार्थ का प्रवेश एनाएरोबिक ऑर्गेनिज़्म के साथ और सिस्टिक फ्राइब्रोसिस,स्यूडोमोनस एरयूजिनोसातथा स्ट्रेप्टोकॉकस ऑयरियस से संबंधित है।[१८]स्ट्रेप्टोकॉकस निमोनिया जाड़े में अधिक आम है,[१८] और ऐसे लोगों में इसका सन्देह अधिक किया जाना चाहिये जो एनाएरोबिक ऑर्गेनिज़्म का अधिक मात्रा में सेवन करते हैं।[१३]
वायरस
वयस्कों में, वायरस लगभग एक तिहाई मामलों के लिये[६] और बच्चों में लगभग 15% निमोनिया के मामलों के लिये जिम्मेदार है।[२५] आम तौर पर शामिल एजेण्टों में राइनोवायरस, कोरोनावायरस, इन्फ्यूएंज़ा वायरस,रेस्पिरेटरी सिन्साइटियल वायरस (आरएसवी), एडीनोवायरस और पैराइन्फ्युएन्ज़ाशामिल है।[६][२६] हरपीस सिम्प्लेक्स वायरस नवजात शिशुओं, कैंसर पीड़ित लोगों, अंग प्रत्यारोपण स्वीकार करने वालों और काफी जल गये लोगों के समूहों को छोड़ कर, बेहद कम निमोनिया पैदा करता है।[२७] अंग प्रत्यारोपण करा चुके या प्रतिरोधकता हास वाले लोगों में साइटोमोगालोवायरस निमोनिया की उच्च दर होती है।[२५][२७] वायरस संक्रमणों से पीड़ित, स्ट्रेप्टोकॉकस निमोनिया, स्ट्रेप्टोकॉकस ऑयरियस, हेमोफिलस इन्फ्युएन्ज़ा बैक्टीरिया से द्वितीयक रूप से पीड़ित हो सकते हैं, विशेष रूप से तब जबकि अन्य स्वास्थ्य समस्याएँ उपस्थित हों।[१३][२५] भिन्न-भिन्न वायरस वर्ष की भिन्न-भिन्न अवधियों में प्रबलता दिखाते हैं।[२५] अन्य वायरसों का प्रभाव भी कभी–कभी होता है जैसे कि हान्टावायरस और कोरोनावायरस।[२५]
फफूंद
फफूंद से होने वाला निमोनिया असामान्य है लेकिन उन लोगों मे अधिक आम तौर पर होता है जो एड्स, प्रतिरोधकता विरोधी दवा या अन्य चिकित्सीय कारणों से कमजोर प्रतिरक्षा प्रणाली की समस्या से पीड़ित होते हैं।[१८][२८]यह अक्सर हिस्टोप्लाज़्मा कैप्स्यूलेटम, ब्लास्टोमाइसेस, क्रिप्टोकॉकस नियोफॉर्मन्स, न्यूमोनाइटिस जिरोवेसि और कॉकिडायोइडेस इमिटिसद्वारा होता है। हिस्टोप्लास्मोसिस मिसिसिपी नदी घाटी में और कॉकिडियोआइडोमाइकोसिस, दक्षिणपश्चिम संयुक्त राज्य अमरीका में सबसे अधिक आम है।[१८] जनसंख्या में यात्रा की दरों और रोग-प्रतिरोधकता में कमीं के कारण, 20वीं शताब्दी के बाद के वर्षों में मामलों की दर बढ़ रही है।[२८]
परजीवी
कई प्रकार के परजीवी फेफड़ों को प्रभावित कर सकते हैं जिनमें टोक्सोप्लाज़्मा गोन्डी, स्ट्रॉन्गीलॉएडस स्टेकोरालिस,ऐस्केरिस ल्युम्ब्रीकॉएड्स और प्लास्मोडियम मलेरियाशामिल है।[२९] ये जीव आम तौर पर शरीर में त्वचा के साथ सीधे संपर्क, अंतर्ग्रहण, कीट के काटने से दाखिल होते हैं।[२९] पैरागोनिमस वेस्टरमानि छोड़ कर अधिकतर परजीवी विशिष्ट रूप से फेफड़ों को प्रभावित नहीं करते हैं लेकिन फेफड़ों को दूसरे स्थानों से द्वतीयक रूप में शामिल करते हैं।[२९] कुछ परजीवी, विशेष रूप से वे जो एस्केरिस औरस्ट्रॉन्गीलॉएड्स प्रजाति से होते हैं, गम्भीर स्नोफीलिक प्रतिक्रिया उकसाते हैं, जिसके कारण स्नोफीलिक निमोनियाहो सकता है।[२९] दूसरे संक्रमणों में जैसे कि मलेरिया आदि में फेफड़ों का शामिल होना प्राथमिक रूप से साइटोकाइन- प्रेरित प्रणालीगत सूजन, के कारण होता है।[२९] विकसित दुनिया में ये संक्रमण, यात्रा से वापस आये लोगों या प्रवासियों के माध्यम से अधिक आम रूप से फैलता है।[२९] वैश्विक रूप से ये संक्रमण उन जगहों पर अधिक आम है जहाँ पर रोग-प्रतिरोधकता कम है।[३०]
इडियोपैथिक (ऐसे रोग से सम्बन्धित जिसका कोई कारण न हो)
इडियोपैथिक इण्टरस्टिशियल निमोनिया या गैर संक्रामक निमोनिया[३१] विसरित फेफड़ा रोग का वर्ग है। इनमें विसरित वायुकोशीय क्षति, संयोजक निमोनिया, गैर विशिष्ट इंटरस्टिशियल निमोनिया, लिम्फोसाइटिक इंटरस्टिशियल निमोनिया, विश्लकीय निमोनिया, श्वसन संबंधी श्वासनलिकाशोथ इंटरस्टिशियल फेफड़ों के रोग और सामान्य इंटरस्टिशियल निमोनियाशामिल हैं।[३२]
पैथोफिज़ियोलॉजी (रोग के कारण पैदा हुए क्रियात्मक परिवर्तन)

अक्सर निमोनिया ऊपरी श्वसन पथ संक्रमण के रूप में आरम्भ होता है और फिर निचले श्वसन पथ में जाता है।[३३]
वायरस जनित
वायरस फेफड़ों तक भिन्न-भिन्न मार्ग से पहुँच सकते हैं। श्वसन सिंशियल वायरस आम तौर पर तब संक्रमित होते हैं जब लोग संदूषित वस्तुओं को छूते हैं और फिर अपनी आँखों या नाकों को छूते हैं।[२५]अन्य वायरस जनित संक्रमण तब होते हैं जब वायु में फैली संदूषित महीन बूँदें मुँह या आँखों के रास्ते श्वसन कर ली जाती हैं।[१३]एक बार जब ऊपरी वायुमार्ग में पहुंच जाता है तो वायरस अपना मार्ग फेफड़ों में बना लेते हैं, जहाँ से वायुमार्ग, एल्वियोलि या फेफड़ा पेन्काइमा से जुड़ी कोशिकाओं में प्रवेश कर जाते हैं।[२५] कुछ वायरस जैसे कि चेचक या हरपीस सिम्प्लेक्स रक्त के माध्यम से फेफड़ों तक पहुँचते हैं।[३४] फेफड़ों पर आक्रमण के कारण भिन्न-भिन्न डिग्री की कोशिकाओं की मृत्यु हो सकती है।[२५] जब प्रतिरक्षा तन्त्र इस संक्रमण पर प्रतिक्रिया देता है तो फेफड़ों को और अधिक क्षति हो सकती है।[२५] श्वेत रक्त कोशिकाएँ, मुख्य रूप से एकल नाभिकीय कोशिकाएँ प्राथमिक रूप से सूजन पैदा करती हैं।[३४] साथ ही फेफड़ों को क्षति भी पहुँचाती हैं, बहुत से वायरस इसी समय अन्य अंगों को प्रभावित कर सकते हैं और इस प्रकार अन्य शारीरिक क्रियाओं को भी बाधित करते हैं। वायरस शरीर को बैक्टीरिया जनित संक्रमणों के प्रति अधिक संवेदनशील बनाते हैं; इस प्रकार से बैक्टीरिया जनित निमोनिया सह-रुग्ण स्थिति तक पहुंचा सकते हैं।[२६]
बैक्टीरिया जनित
अधिकतर बैक्टीरिया गले या नाक में रहने वाले जीवों के प्रवेश से फेफड़ों में शामिल हो जाते हैं।[१३] सामान्य लोगों में से आधे लोगों में ये छोटे जीव नींद के दौरान प्रवेश करते हैं।[२१] जबकि गले में हमेशा बैक्टीरिया होते हैं, संक्रामक संभावनाओं वाले वहाँ पर केवल कुछ ही समय तक कुछ विशेष परिस्थितियों में रह पाते हैं।[२१] इस प्रकार के बैक्टीरिया जैसे माइकोबैक्टीरियम ट्यूबरकलोसिस और लिगियोनेला न्यूमोफिला की एक अल्प मात्रा, वायु में फैली संदूषित महीन बूँदों के माध्यम से फेफड़ों में पहुँच जाती हैं।[१३] बैक्टीरिया रक्त द्वारा फैल सकते हैं।[१४] एक बार फेफड़ों में पहुँचने के बाद बैक्टीरिया कोशिकों के बीच के स्थान में और एल्वियोलि, जहाँ पर मैक्रोफेग और न्यूट्रोफिल (रक्षक श्वेत रक्त कणिकायें) बैक्टीरिया को निष्क्रिय करने का प्रयास करते हैं, में प्रवेश कर सकते हैं।[३५] न्यूट्रोफिल साइटोकाइन मुक्त करते हैं जो प्रतिरक्षा तन्त्र को सामान्य रूप से सक्रिय करता है।[३६] इसके कारण आम बैक्टीरिया जनित निमोनिया के कारण होने वाले बुखार, ठिठुरन और थकान जैसे लक्षण होते हैं।[३६] न्यूट्रोफिल, बैक्टीरिया और आसपास की रक्त वाहिकाओं से तरल एल्वियोली में भर जाता है जिसके कारण सीने के एक्स-रे में समेकन दिखता है।[३७]
निदान
निमोनिया का निदान आम तौर पर शारीरिक चिह्नों और सीने के एक्स-रे के संयोजन द्वारा किया जाता है।[३८]हलांकि अन्तर्निहित कारण की पुष्टि करना कठिन हो सकता है क्योंकि बैक्टीरिया जनित अथवा गैर-बैक्टीरिया जनित मूल के बीच अन्तर करने वाला कोई भी पुष्टीकरण परीक्षण नहीं उपलब्ध है।[६][३८] विश्व स्वास्थ्य संगठन ने बच्चों में निमोनिया के निर्धारण का आधार चिकित्सीय आधार पर खांसी या श्वसन में जटिलता और तीव्र श्वसन दर, सीने में भीतरी खिचाव में या चेतना में कमी को बताया है।[३९] तीव्र श्वसन दर को दो माह तक के बच्चों में 60 से अधिक श्वसन प्रति मिनट, दो माह से एक साल के बच्चों में 50 से अधिक श्वसन प्रति मिनट और 1 साल से 5 साल तक के बच्चों में 40 से अधिक श्वसन प्रति मिनट के रूप में निर्धारित किया गया है।[३९] बच्चों में बढ़ी हुई श्वसन दर और सीने में घटा भीतरी खिचाव, स्टेथेस्कोप से सीने की चिटकन के सुनाई देने से अधिक संवेदनशील है।[१२]
वयस्कों में, हल्के मामलों में जाँच की जरूरत नहीं पड़ती है[४०]: यदि सभी महत्वपूर्ण चिह्न और परिश्रवण सामान्य है तो निमोनिया को जोखिम बहुत कम है।[४१] अस्पताल में भर्ती किये जाने की जरूरत वाले लोगों में, पूर्ण रक्त गणना, सीरम इलेक्ट्रोलाइट, सी-रिएक्टिव प्रोटीन स्तर के साथ-साथ पल्स ऑक्सीमेट्री, सीने की रेडियोग्राफी और रक्त परीक्षणों और संभवतः यकृत प्रकार्य परीक्षणों—को अनुशंसित किया जाता है।[४०] इन्फ्लुएंज़ा जैसे रोग का निदान चिह्नों और लक्षणों के आधार पर किया जाता है; हलांकि, इन्फ्लुएंज़ा संक्रमण की पुष्टीकरण के लिये परीक्षण की जरूरत पड़ती है।[४२] इस प्रकार उपचार अक्सर समुदाय में इन्फ्लुएंज़ा की उपस्थिति या तीव्र इन्फ्लुएंज़ा परीक्षण पर आधारित होता है।[४२]
शारीरिक परीक्षण
शारीरिक परीक्षण कभी-कभार निम्न रक्तचाप, उच्च हृदय दर या निम्नऑक्सीजन संतृप्तिका खुलासा कर सकता है।[१३] श्वसन दर सामान्य से अधिक हो सकती है और यह अन्य चिह्नों की उपस्थिति से एक या दो दिन पहले हो सकता है।[१३][२१] सीने का परीक्षण सामान्य हो सकता है लेकिन प्रभावित भाग की ओर सीने का फुलाव कम दिख सकता है। सूजे सीनों के कारण बढ़े वायुमार्ग से श्वसन की तीखी ध्वनि को ब्रॉन्कियल श्वसन कहा जाता है और इनको स्टेथेस्कोप से ऑस्किलेशन पर सुना जाता है।[१३] सांस को अंदर लेने के दौरान प्रभावित क्षेत्र पर चिटकन (रेल्स) को सुना जा सकता है।[१३] प्रभावित फेफड़े के ऊपर टक्कर को फीका सा सुना जा सकता है और बढ़ने के विपरीत घटी हुई मुखर प्रतिध्वनि निमोनिया को फुफ्फुसीय बहावसे अलग किया जा सकता है।[१०]
इमेजिंग
निदान के लिये अक्सर सीने का रेडियोग्राफ उपयोग किया जाता है।[१२] हल्के रोग की दशा वाले लोगों में इमेजिंग केवल उन लोगों में जरूरी होती है जिनमें संभावित जटिलताएँ होती है, जो उपचार से बेहतर नहीं होते हैं या जिनमें कारण अनिश्चित होते हैं।[१२][४०] यदि कोई व्यक्ति अस्पताल में भर्ती किये जाने के लिये पर्याप्त रूप से बीमार है तो उसके लिये रेडियोग्राफ की अनुशंसा की जाती है।[४०] परिणाम हमेशा रोग की गम्भीरता के साथ सम्बन्धित नहीं होते हैं और विश्वसनीय रूप से बैक्टीरिया जनित संक्रमण और वायरस संक्रमण के बीच अन्तर नहीं कर पाते हैं।[१२]
निमेनिया के एक्स-रे प्रस्तुतिकरण को लोबार निमोमिया, ब्रॉकोनिमोनिया (लोब्यूलर निमोनिया भी कहा जाता है) और इन्ट्रस्टिशल निमोनियामें वर्गीकृत किया जाता है।[४३] बैक्टीरिया जनित, समुदाय से अर्जित निमोनिया, पारम्परिक रूप से एक फेफड़े के खंडीय लोब के फेफड़े में जमाव दिखाता है जिसे लोबार निमोनिया भी कहा जाता है।[२३]हालाँकि, परिणाम कितने भी अलग-अलग हो सकते हैं लेकिन अन्य प्रकार के निमोनिया में अन्य प्रतिमान समान होते हैं।[२३] एस्पिरेशन निमोनिया, बैक्टीरिया जनित अपारदर्शिता (ओपेसिटीस) के साथ प्राथमिक रूप से फेफड़ों के आधार में और दाहिनी ओर उपस्थित हो सकता है।ref name=Rad07/> वायरस जनित निमोनिया का रेडियोग्राफ सामान्य, अधिक-सूजा, बैक्टीरिया वाले धब्बेदार क्षेत्रों या लोबार एकत्रीकरण वाले बैक्टीरिया जनित निमोनिया जैसा दिख सकता है।[२३] विशेष रूप से निर्जलीकरण की अवस्था में, रोग की प्राथमिक अवस्था में रेडियोलॉजिक परिणाम उपस्थित नहीं भी हो सकते हैं या मोटापे से ग्रसित तथा फेफड़े की बीमारी के इतिहास वाले लोगों में इसकी व्याख्या कर पाना भी कठिन है।[१३] अनिश्चित मामलों में, सीटी स्कैन अतिरिक्त जानकारी प्रदान कर सकता है।[२३]
माइक्रोबायोलोजी
समुदाय में रहने वाले लोगों में कारण एजेण्ट का निर्धारण लागत प्रभावी नहीं है और आमतौर पर प्रबन्धन को बदलता नहीं है।[१२] वे लोग जो उपचार के प्रति प्रतिक्रिया नहीं देते हैं उनमें people who do not respond to treatment, बलगम कल्चर पर विचार किया जाना चाहिये और गम्भीर उत्पादक कफ से पीड़ित लोगों में माइक्रोबैक्टीरियम ट्यूबक्यूलोसिस के लिये कल्चर किया जाना चाहिये।[४०] अन्य विशिष्ट जीवों के लिये, सार्वजनिक स्वास्थ्य कारणों के लिये इसे प्रकोप के दौरान अनुशंसित किया जा सकता है।[४०] वे जिनको गम्भीर रोग के कारण अस्पताल में भर्ती किया गया है, बलगम और रक्त कल्चर दोनो[४०] और साथ ही लेग्यिनेला और स्ट्रेप्टोकॉकस के एंटीजन के लिये मूत्र का परीक्षण अनुशंसित किया जाता है।[४४] वायरस जनित संक्रमण को अन्य तकनीकों के अतिरिक्त कल्चर या पॉलीमरेस चेन प्रतिक्रिया(पीसीआर) के साथ वायरस या इसके एण्टीजन की पहचान की पुष्टि की जा सकती है।[६] नियमित माइक्रोबायोलॉजिकल परीक्षणों के साथ कारक एजेण्टों का निर्धारण केवल 15% मामलों में हो पाता है।[१०]
वर्गीकरण
न्यूमोनाइटिस फेफड़े की सूजन से सम्बन्धित है; निमोनिया आम तौर पर संक्रमण और कभी-कभार गैर-संक्रामक न्यूमोनाइटिस से सम्बन्धित है, जिसमें फुफ्फुसीय जमाव का अतिरिक्त गुण भी होता है।[४५]निमोनिया को सबसे आम तौर पर इसके होने के स्थान और तरीके के आधार पर वर्गीकृत किया जाता है: समुदाय से अर्जित,श्वास, स्वास्थ्य सेवा से संबंधित, अस्पताल से अर्जित और वेंटीलेटर से संबंधित निमोनिया।[२३] इसे फेफड़े के प्रभावित क्षेत्र द्वारा भी वर्गीकृत किया जा सकता है: लोबार निमोनिया, ब्रॉन्कियल निमोनिया और गंभीर इन्ट्रस्टिशल निमोनिया;[२३] या कारक जीवों के आधार पर भी वर्गीकृत किया जा सकता है।[४६] बच्चों में निमोनिया को चिह्नों व लक्षणों के आधार पर गैर-गम्भीर, गम्भीर या बेहद गम्भीर के रूप में अतिरिक्त रूप से वर्गीकृत किया जा सकता है।[४७]
विभेदक निदान
कई सारे रोग निमोनिया के समान चिह्नों और लक्षणों वाले हो सकते हैं, जैसे कि: गंभीर प्रतिरोधी फेफड़ा रोग(सीओपीडी), अस्थमा, फुफ्फुसीय एडेमा, ब्रांकिएकटैसिस, फेफड़े का कैंसर और फुफ्फुसीय एम्बोली।[१०] निमोनिया से इतर अस्थमा और सीओपीडी आम तौर पर घरघराहट के साथ होते हैं, फुफ्फुसीय एडेमा में इलेक्ट्रोकार्डियोग्राम असमान्य होता है, कैंसर व श्वासनलिकाविस्फार में लम्बे समय की खांसी होती है और एम्बोली में तीखे सीने के दर्द की शुरुआत के साथ सांस लेने में तकलीफ होती है।[१०]
रोकथाम
रोकथाम में टीकाकरण, पर्यावरणीय उपाय और अन्य स्वास्थ्य समस्याओं का उपयुक्त उपचार शामिल है।[१२] यह माना जाता है कि उपयुक्त रोकथाम वाले उपाय वैश्विक रूप से स्थापित किये जाते तो बच्चों में मृत्युदर को 4,00,000 से कम किया जा सकता था और यदि वैश्विक रूप से उपयुक्त उपचार उपलब्ध होते तो बचपन में होने वाली मौतों में से 6,00,000 को कम किया जा सकता था।[१४]
टीकाकरण
टीकाकरण कुछ बैक्टीरिया और वायरस जनित निमोनिया के विरुद्ध बच्चों तथा वयस्कों दोनों में रोकथाम करता है। इन्फ्लुएंज़ा टीकाकरण इन्फ्लुएंज़ा ए व बी के विरुद्ध सबसे अधिक प्रभावी है।[६][४८] सेंटर फॉर डिज़ीज़ कंट्रोल एंड प्रिवेन्शन (सीडीसी) 6 और अधिक उम्र के प्रत्येक व्यक्ति के लिये वार्षिक टीकाकरण की अनुशंसा करता है।[४९] स्वास्थ्य सेवा कार्यकर्ताओं का टीकाकरण उनके रोगियों के बीच वायरस जनित निमोनिया के जोखिम को कम करता है।[४४] जब इंफ्लुएंज़ा का प्रकोप होता है तो एमान्टाडाइन या रिमैन्टाडाइन जैसी दवायें स्थितियों की रोकथाम करने में सहायता कर सकती हैं।[५०] यह अज्ञात है कि ज़ानामिविर या ओसेल्टामिविर प्रभावी हैं या नहीं और ऐसा इसलिये क्योंकि ओसेल्टामिविर बनाने वाली कम्पनी ने परीक्षण आँकड़ों को स्वतन्त्र विश्लेषण के लिये जारी करने से मना कर दिया है।[५१]
हेमोफिलस इन्फ्लुएंज़ा और स्ट्रेप्टोकॉकस निमोनिया के विरुद्ध टीकाकरण के अच्छे साक्ष्य उपलब्ध है।[३३] स्ट्रेप्टोकॉकस निमोनिया के विरुद्ध बच्चों को टीकाकरण प्रदान करने से वयस्कों में इसके संक्रमण में कमी आयी है, क्योंकि कई सारे वयस्क इस संक्रमण को बच्चों से ग्रहण करते हैं। एक स्ट्रेप्टोकॉकस निमोनिया टीका वयस्कों के लिये उपलब्ध है और इसको हमलावर निमोनिया रोग के जोखिम को कम करता पाया गया है।[५२] अन्य वे टीके जिनमें निमोनिया के विरुद्ध रक्षा प्रदान करने की क्षमता है, उनमें परट्यूसिस, वेरिसेला और चेचकके टीके शामिल हैं।[५३]
अन्य
धूम्रपान अवसान[४०] और घर के भीतर लकड़ी या गोबर के साथ खाना पकाने से होने वाला भीतरी वायु प्रदूषण कम करना दोनो ही अनुशंसित है।[१२][१४] धूम्रपान, अन्य रूप से स्वस्थ वयस्कों में न्यूमोकॉकल निमोनिया के लिए सबसे बड़ा अकेला जोखिम होता है।[४४] हाथों की स्वच्छता और अपनी बाँह पर खांसना प्रभावी रोकथाम उपाय हो सकता है।[५३] बीमार लोगों द्वारा शल्यक्रिया मास्क पहनना बीमारी को रोक सकता है।[४४]
अन्तर्निहित बीमारियों (जैसे HIV/AIDS, डायबिटीज़ मेलाटिस और कुपोषण) का उपयुक्त उपचार निमोनिया के जोखिम को कम कर सकता है।[१४][५३][५४] 6 माह से कम उम्र के बच्चों को मात्र माँ के दूध का आहार देना रोग की गंभीरता और जोखिम दोनो को कम करता है।[१४] HIV/AIDS से पीड़ित लोगों और CD4 की गिनती 200 cells/uL से कम वाले लोगों में trimethoprim/सल्फामेथोक्साजोल एण्टीबायोटिक, न्यूमोसिस्टिस निमोनिया के जोखिम को कम करता है[५५] और उन लोगों के लिये उपयोगी हो सकता है, जिनमें प्रतिरक्षा की कमी है लेकिन HIV नहीं हैं।[५६]
समूह बी स्ट्रेप्टोकॉकस और क्लामीडिया ट्रैकोमेटिस के लिये गर्भवती महिलाओं का परीक्षण और आवश्यकता पड़ने पर एंटीबायोटिकउपचार का प्रबन्ध करना शिशुओं में निमोनिया की दर को कम करता है;[५७][५८] माँ से बच्चे को HIV संक्रमण से बचाना भी कुशल हो सकता है।[५९]नवजात के मुँह और गले का मेकोनियम-चिह्नित एम्नियोटिक तरल से चूषण करने से एस्पाइरेशन निमोनिया की दर मे कमी नहीं पायी गयी है और ऐसा करना संभावित क्षति उत्पन्न कर सकता है,[६०] इस प्रकार यह अभ्यास अधिकतर परिस्थितियों में अनुशंसित नहीं है।[६०] कमजोर बुजुर्गों में अच्छी मौखिक (मुँह की) स्वास्थ्य देखभाल एस्पिरेशन निमोनिया के जोखिम को कम कर सकता है।[६१]
प्रबन्धन
| CURB-65 | |
|---|---|
| लक्षण | अंक |
| भ्रम | 1
|
| यूरिया>7 mmol/l | 1
|
| श्वसन दर>30 | 1
|
| एसबीपी<90mmHg, डीबीपी<60mmHg | 1
|
| उम्र>=65 | 1
|
संपूर्ण विघटन के लिये आमतौर पर मौखिक एंटीबायोटिक्स, आराम और सरल एन्लजेसिक्स और तरल की अधिक मात्रा।[४०] हलांकि, अन्य चिकित्सीय स्थितियों वाले, बुजुर्ग या श्वसन में महत्वपूर्ण कठिनाई वालों को अधिक गहन देखभाल की आवश्यकता पड़ती है। यदि लक्षण और खराब होते हैं, निमोनिया घर पर दिये जाने वाले उपचार से सुधरता नहीं है या जटिलतायें होती हैं तो अस्पताल में भर्ती कराने की आवश्यकता पड़ सकती है।[४०] वैश्विक रूप से बच्चों में लगभग 7–13% मामलों में अस्पताल में भर्ती करवाने की आवश्यकता पड़ती है[१२]जबकि विकसित दुनिया में वयस्कों में 22 से 42% वे लोग, जिनमें सामुदायिक रूप से अर्जित निमोनिया होता है, अस्पताल में भर्ती होते हैं।[४०] वयस्कों में अस्पताल में भर्ती होने की जरूरत के निर्धारण के लिये सीयूआरबी-65 स्कोर उपयोगी होता है।[४०] यदि स्कोर 0 या 1 है तो लोग आमतौर पर घर पर रह कर उपचार करा सकते हैं, यदि स्कोर 2 है तो अस्पताल में थोड़ी सी अवधि के लिये भर्ती होना या नज़दीकी फॉलोअप की आवश्यकता होती है यदि यह 3-5 है तो अस्पताल में भर्ती होने की अनुशंसा की जाती है।[४०] श्वसन परेशानी या ऑक्सीजन संतृप्तता के 90% से कम होने पर बच्चों को अस्पताल में भर्ती किया जाना चाहिये।[६२] निमोनिया में सीने की फिज़ियोथेरेपी की उपयोगिता अभी तक निर्धारित नहीं है।[६३] नॉन-इन्वेसिव वेन्टिलेशन गहन देखभाल इकाई में भर्ती लोगों के लिये लाभकारी हो सकता है।[६४]काउंटर पर बेची जाने वाली खांसी की दवा को प्रभावी नहीं पाया गया है[६५] और बच्चों में ज़िंक का उपयोग भी प्रभावी नहीं है।[६६] म्यूकोलिक्टसके लिये भी अपर्याप्त साक्ष्य ही उपलब्ध हैं।[६५]
बैक्टीरिया जनित
एंटीबायोटिक उन लोगों में परिणाम को बेहतर करती है जो बैक्टीरिया जनित निमोनिया से पीड़ित होते हैं। ref name=CochraneTx10/> एण्टीबायोटिक का चुनाव आरम्भिक रूप से प्रभावित व्यक्तियों की उम्र, अन्तर्निहित स्वास्थ्य, अर्जित संक्रमण का स्थान आदि जैसी विशेषताओं पर निर्भर करता है। यूके में समुदाय-अर्जित निमोनिया के लिये अनुभव उपचार के रूप में प्राथमिक रूप से एमॉक्सिसिलीन की अनुशंसा की जाती है, जबकि डॉक्सीसाइक्लीन या क्लैरिथ्रोमाइसीन विकल्प के रूप में अनुशंसित की जाती है।[४०] उत्तरी अमरीका में जहाँ पर समुदाय- अर्जित निमोनिया के “असामान्य” प्रारूप आम हैं, वयस्कों में मैक्रोलाइड (जैसे कि एज़ीथ्रोमाइसीन या एरीथ्रोमाइसीन) और डॉक्सीसाइक्लीन ने एमॉक्सीसिलीन को प्रथम पंक्ति वाह्यरोगियों के उपचार में प्रतिस्थापित कर दिया है।[२४][६७]हल्के या मध्यम लक्षणों वाले बच्चों में एमॉक्सिसिलीन अभी भी प्रथम पंक्ति उपचार है।[६२] The गैरजटिल मामलों में फ्लूरोक्विनोलोन्स का उपयोग हतोत्साहित किया जाता है क्योंकि इसके पश्च प्रभावों और प्रतिरोध उत्पन्न करने को लेकर चिन्ताएँ होती हैं और इनका कोई खास चिकित्सीय लाभ भी नहीं दिखता है।[२४][६८] पारम्परिक रूप से उपचार की अवधि सात से दस दिन की रही है लेकिन बढ़ते हुये साक्ष्य यह बताते हैं कि छोटा कोर्स (तीन से पाँच दिन) समान रूप से प्रभावी होता है।[६९] अस्पताल से अर्जित निमोनिया के लिये अनुशंसा में तीसरी और चौथी पीढ़ी के सिफाल्सोपोरिन्स, कार्बापेनम, फ्लोरोक्विनालोन, एमीनोग्लाइकोसाइड और वैन्कोमिसिनशामिल हैं।[७०] इन एण्टीबायोटिक्स को अमूमन अंतःशिरीय रूप से दिया जाता है और संयोजनो में इनका उपयोग किया जाता है।[७०] वे जिनको अस्पताल में उपचार दिया जाता है उनमें से 90% आरम्भिक एण्टीबायोटिक से बेहतर हो जाते हैं।[२१]
वायरस जनित
इन्फ्लुएंज़ा वायरसों (इन्फ्लुएंज़ा ए और इन्फ्लुएंज़ा बी) से हुये वायरस जनित निमोनिया का उपचार करने के लिये न्यूरामिनिडेस इन्हिबिटर्स का उपयोग किया जा सकता है।[६] अन्य प्रकार के समुदाय अर्जित निमोनिया वायरस, जिनमें सार्स कोरोनावायरस, एडेनोवायरस, हंटावायरस और पैराइन्फ्लुएंज़ा वायरस शामिल हैं, विशिष्ट एंटीवायरस दवायें अनुशंसित की जाती हैं।[६] इन्फ्लुएंज़ा ए का उपचार रिमैन्टाडाइन या एमैन्टाडाइन द्वारा किया जाता है जबकि इन्फ्लुएंज़ा ए या बी का उपचार ओसेल्टावमिविर, ज़ानामिविर या पेरामिविर द्वारा किया जाता है।[६] ये सबसे अधिक लाभ तब देती हैं जब इनको लक्षणों की शुरुआत के 48 घण्टों के भीतर दिया जाये।[६] Many of H5N1 इन्फ्लुएंज़ा ए के अनेक चिह्न हैं जिनको एविएन इन्फ्लुएंज़ा या "बर्ड फ्लू" भी कहा जाता है, रिमैन्टाडाइन और ऐमन्टाडाइन के प्रति प्रतिरोध दिखाते हैं।[६] कुछ विशेषज्ञों द्वारा वायरस जनित निमोनिया में एण्टीबायोटिक के उपयोग की अनुशंसा की जाती है क्योंकि जटिलता पैदा करने वाले बैक्टीरिया संक्रमण से इंकार नहीं किया जा सकता है।[६] ब्रिटिश थोराकिक सोसाइटी इस बात की अनुशंसा करती है कि उन लोगों के साथ एण्टीबायोटिक का उपयोग नहीं किया जाना चाहिये जिनको रोग का हल्का प्रभाव हो।[६] कॉर्टिकॉस्टरॉएड का उपयोग विवादित है।[६]
श्वसन (एस्पिरेशन)
सामान्यतः रुढिवादी रूप से एस्पिरेशन न्यूमोनिटिस को एंटीबायोटिक द्वारा उपचारित किया जाना केवल एस्पिरेशन निमोनियाके साथ देखा गया है।[७१] एण्टीबायोटिक का चुनाव कई सारे कारकों पर निर्भर करेगा जिनमें सन्दिग्ध कारक जीवाणु और समुदाय में अर्जित निमोनिया या अस्पताल मे अर्जित निमोनिया शामिल है। सामान्य विकल्पों में क्लिन्डामाइसिन, बीटा-लेक्टम एंटीबायोटिक और मेटरोनिडाज़ोल का संयोजन या एमिनोग्लाइकोसाइड शामिल हैं।[७२] कॉर्टिकॉस्टेरॉएड कभी-कभार एस्पिरेशन निमोनिया मे उपयोग किया जाता है, लेकिन इनकी प्रभावशीलता के समर्थन पर सीमित साक्ष्य उपलब्ध हैं।[७१]
पूर्वानुमान
उपचार के साथ, अधिकतर प्रकार के बैक्टीरिया जनित निमोनिया 3–6 दिनों में स्थिर हो जाते हैं।[७३] अधिकतर लक्षणों के समाधान में कुछ सप्ताह लग जाते हैं।[७३] एक्स-रे परिणाम आम तौर पर चार सप्ताहों में स्पष्ट हो जाते हैं और मृत्युदर (1% से कम) कम होती है।[१३][७४] बुजुर्गों और फेफड़ों की अन्य समस्याओं से ग्रसित लोगों के ठीक होने में 12 सप्ताह लग सकते हैं। वे व्यक्ति जिनको अस्पताल में भर्ती होना पड़ता है उनमें मृत्युदर 10% तक उच्च हो सकती है और वे जिनको गहन देखभाल की जरूरत पड़ती है उनमें मृत्युदर 30–50% तक हो सकती है।[१३] निमोनिया वह सबसे आम अस्पताल-अर्जित संक्रमण है जिसके कारण मृत्यु हो सकती है।[२१] एण्टीबायोटिक के आविर्भाव के पहले अस्पताल में भर्ती होने वालों में मृत्युदर आमतौर पर 30% हुआ करती थी।[१८]
जटिलताएँ विशेष रूप से उन लोगों में हो सकती हैं जो बुज़ुर्ग हैं और जिनको अन्तर्निहित स्वास्थ्य समस्याएँ हैं।[७४] इन समस्याओं में अन्य समस्याओं के साथ एम्पाइयेमा, फेफड़ा एब्सेस, ब्रॉन्कियोलिटिस ऑब्लिटरान्स, गंभीर श्वसन समस्या सिन्ड्रोम, सेप्सिस और अन्तर्निहित स्वास्थ्य समस्याओं की स्थितियों का जटिल होना शामिल है।[७४]
चिकित्सीय भविष्यवाणी नियम
चिकित्सीय भविष्यवाणी नियमों को, निमोनिया में परिणामों को अधिक वस्तुगत रूप से पूर्वलक्षित करने के लिये विकसित किया गया है।[२१] ये नियम अक्सर इस बात का निश्चय करने के लिये उपयोग किये जाते हैं कि व्यक्ति को अस्पताल में भर्ती करने की ज़रूरत है या नहीं।[२१]
- Pneumonia severity index (or PSI Score)[२१]
- CURB-65 score, which takes into account the severity of symptoms, any underlying diseases, and age[७५]
फुफ्फुसीय रिसाव, एम्पियेमा और एब्सेस
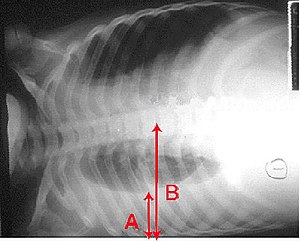
निमोनिया में तरल का रिसाव, फेफड़े के चारों ओर के स्थान में बन सकता है।[७६] कभी-कभार, सूक्ष्म जीव इस तरल को संक्रमित कर देते हैं जिसके कारण एम्पाइयेमा हो जाता है।सन्दर्भ त्रुटि: अमान्य <ref> टैग;
(संभवतः कई) अमान्य नाम यदि यह एम्पायेमा के साक्ष्य दर्शाता है तो तरल को पूरी तरह से निकालना बहुत जरूरी है जिसके लिये अक्सर निकासी कैथेटर की जरूरत पड़ती है।[७६] एम्पायेमा के गम्भीर मामलो में शल्यक्रिया की जरूरत पड़ सकती है।[७६] यदि संक्रमित तरल निकाला नहीं जाता है तो संक्रमण बना रह सकता है क्योंकि फेफड़े की कैविटी में एण्टीबायोटिक ठीक से भेदन नहीं कर पाती हैं। यदि तरल निष्क्रिय है तो इसको निकालने की ज़रूरत केवल तब पड़ सकती है जब इससे लक्षण पैदा हो रहे हों या यह अस्पष्ट हों।[७६]
कभी-कभार फेफड़े में बैक्टीरिया संक्रमित तरल की एक थैली बनायेंगे जिसको फेफड़े का फोड़ा कहते हैं।[७६] फेफड़े को फोड़े को आम तौर पर छाती के एक्स-रे द्वारा देखा जा सकता है लेकिन निदान की पुष्टि के लिये अक्सर छाती के सीटी स्कैन की जरूरत पड़ती है[७६]फोड़े आम तौर पर एस्पिरेशन निमोनिया में होते हैं और अक्सर इनमें कई तरह के बैक्टीरिया शामिल होते हैं। किसी फेफड़े के फोड़े के उपचार के लिये दीर्घ अवधि के एण्टीबायोटिक पर्याप्त होते हैं लेकिन कभी-कभार फोड़ों को शल्यचिकित्सक या रेडियोलॉजिस्ट द्वारा निकाला जाना जरूरी हो जाता है।[७६]
श्वसन तथा परिधीय (circulatory) तंत्र की विफलता
निमोनिया गंभीर श्वसन respiratory distress सिन्ड्रोम (एआरडीएस) को शुरु करके श्वसन विफलता पैदा कर सकता है जो संक्रमण और सूजन के संयोजन की प्रतिक्रिया का परिणाम होता है। फेफड़ों में तरल भर जाता है और वे सख्त हो जाते हैं। इस सख्ती के साथ एल्वियोलर तरल के कारण ऑक्सीजन निष्कर्षण में गम्भीर कठिनाइयों के संयोजन के चलते उत्तरजीविता हेतु लम्बी अवधि के लिये यान्त्रिक श्वसन की आवश्यकता पड़ सकती है।[२५]
सेप्सिस, निमोनिया की एक संभावित जटिलता है लेकिन आम तौर पर केवल उन लोगों में होती है जिनमें खराब प्रतिरक्षा या हाइपोस्पलेनिस्म होती है। सबसे आम तौर पर शामिल जीवों में स्ट्रेप्टोकॉकस निमोनिया, हेमोफेलस इन्फ्लुएंज़ा और क्लेबसिएला निमोनिया शामिल है। लक्षणों के अन्य कारणों पर भी विचार किया जाना चाहिये जैसे कि मायोकार्डियल इन्फार्क्शन या एक फुफ्फुसीय सन्निवेशन।[७७]
महामारी विज्ञान

निमोनिया एक आम रोग है जो लगभग 45 करोड़ लोगों को प्रतिवर्ष होती है और दुनिया के सभी हिस्से इसमें शामिल हैं।[६]यह सभी उम्र के लोगों में मृत्यु का प्रमुख कारण है जिसके परिणामस्वरूप हर साल 40 लाख मृत्यु होती हैं (पूरी दुनिया में होने वाली कुल मृत्यु का 7%)।[६][७९] पाँच वर्ष से कम उम्र के बच्चों, वयस्कों और 75 वर्ष से अधिक उम्र वाले बुजुर्गों में ये अधिकतम है।[६] विकसित दुनियाकी तुलना में विकासशील दुनिया में यह पांच गुना तक अधिक होता है।[६] वायरस जनित निमोनिया लगभग 20 करोड़ मामलों के लिये जिम्मेदार है।[६] संयुक्त राज्य अमरीका में 2009 तक, निमोनिया, मृत्यु का 8वाँ प्रमुख कारण है।[१३]
बच्चे
2008 में निमोनिया लगभग 15.6 करोड़ बच्चों को हुआ (विकासशील देशों में 15.1 करोड़ और विकसित देशों में 50 लाख बच्चे)।[६] इसके परिणामस्वरूप 16 लाख मृत्यु या पाँच वर्ष से कम उम्र के बच्चों की कुल मृत्यु की 28–34% मृत्यु हुई, जिसमें से 95% विकासशील देशों में हुई।[६][१२]इस रोग के सबसे अधिक बोझ वाले देशों में भारत (4.3 करोड़), चीन (2.1 करोड़) और पाकिस्तान (1 करोड़) शामिल है।[८०] यह कम आय वाले देशों में मृत्यु का प्रमुख कारण है।[६][७९] इनमें से अधिकांश मृत्यु नवजात अवधि में हुई। विश्व स्वास्थ्य संगठन का आँकलन है कि नवजातों में होने वाली तीन मौतों में से एक निमोनिया के कारण होती है।[८१] सैद्धान्तिक रूप से इनमें से लगभग आधी मौतों की रोकथाम हो सकती है, क्योंकि यह एक ऐसे बैक्टीरिया के कारण होती हैं जिसका प्रभावी टीका उपलब्ध है।[८२]
इतिहास

पूरे मानवीय इतिहास में निमोनिया सबसे आम रोग रहा है।[८३] हिप्पोक्रेटस (460 ई.पू. – 370 ई.पू.) द्वारा लक्षणों का वर्णन:[८३]"पेरिनिमोनिया और फुफ्फुसीय आसक्ति, को निम्न प्रकार से पहचाना जाता है: यदि तेज़ बुखार हो यदि दोनो और या एक ओर दर्द हो और यदि कफ़ की उपस्थिति के साथ निःश्वसन होता हो और खांसी से निकले कफ़ का रंग सुनहरा या गहरे नीले ग्रे रंग का हो या पतला, मटमैला लाल रंग का हो या सामान्य से भिन्न चरित्र का हो....जब निमोनिया का प्रभाव अपने उच्चतम पर होता है, मामला सुधरने योग्य नहीं होता है और यह बुरा तब होता है जब सांस लेना तकलीफदेह हो और मूत्र पतला व बदबूदार हो, गर्दन व सिर से पसीना आता है और ऐसा पसीना आना खराब है और रोग के हिंसक होने के परिणाम स्वरूप घुटन, चक्कर आदि हावी होने लगता है।"[८४] हलांकि, हिप्पोक्रेटस ने निमोनिया को "प्राचीन लोगों द्वारा नामित" रोग के रूप में संदर्भित किया था। उन्होने फेफड़ों की कैविटी में तरल के जमाव को शल्यक्रिया द्वारा निकालने का वर्णन भी किया था। माइमोनिडस (1135–1204 ईस्वी) ने देखा: "निमोनिया के मूल लक्षण निम्नलिखित हैं: तीव्र बुखार, एक ओर फेफड़े में श्वसन में दर्द, छोटी व तेज़ सांसें, ऊपर नीचे होती नाड़ी और खांसी।"[८५] यह चिकित्सीय वर्णन काफी हद तक आधुनिक पाठ्यपुस्तकों में मिलने वाले वर्णनों के समान है और यह इस बात को बताता है कि चिकित्सीय ज्ञान, किस हद तक मध्यकाल से 19वीं शताब्दी में आया।
एडविन क्लेब्स वह पहला व्यक्ति था जिसने 1875 में निमोनिया के कारण मरे हुए व्यक्तियों के वायुमार्ग का विश्लेषण किया।[८६] दो आम बैक्टीरिया जनित कारणों स्ट्रेप्टोकॉकस निमोनिया और क्लेब्सिएला निमोनिया की पहचान से संबंधित आरंभिक कार्य कार्ल फ्रेडलैन्डर[८७] और अल्बर्ट फ्रैन्केल[८८] ने क्रमशः 1882 और 1884 किया था। फ्रेडलैन्डर के आरंभिक कार्य ने ग्राम स्टेन को पेश किया जो कि एक मूलभूत प्रयोगशाला परीक्षण था जिसे आज भी बैक्टीरिया को पहचानने और वर्गीकृत करने में उपयोग किया जाता है। क्रिस्चिएन ग्राम के 1884 में पेश किये गये पेपर ने दो बैक्टीरिया के बीच भिन्नताओं को पहचानने की प्रक्रिया की व्याख्या की और दिखाया कि निमोनिया एक से अधिक सूक्ष्मजीवों के कारण हो सकता है।[८९]
"आधुनिक चिकित्सा का पिता" के नाम से जाने जाने वाले सर विलियम ओस्लर ने निमोनिया द्वारा होने वाली मृत्यु और अक्षमता को मान्यता प्रदान की और इसको 1918 में "मनुष्यों की मृत्यु का कप्तान" कहा, क्योंकि इस समय तक इससे होने वाली मौतो की संख्या ने तपेदिक से होने वाली मौतों की संख्या को पीछे छोड़ दिया था। इस शब्द को मूलतः जॉन बुनियन द्वारा उपयोग किया गया था जो कि "खब्बू" (तपेदिक) के संदर्भ में था।[९०][९१] ऑस्लर ने निमोनिया को "बुज़ुर्ग आदमी का दोस्त" कहा था क्योंकि मृत्यु अक्सर झटपट और दर्दरहित होती थी, जबकि मरने के और भी कई धीमे और दर्द रहित तरीके भी थे।[१८]
1900 के आसपास बहुत से विकासों ने निमोनिया से पीड़ित लोगों के लिये परिणामों को बेहतर कर दिया था। 20वीं शताब्दी में पेनिसलीन तथा अन्य एंटीबायोटिक, आधुनिक शल्यक्रिया तकनीकों और गहन देखभाल के आगमन के साथ, विकसित दुनिया में निमोनिया में मृत्यु दर तेजी से कम हो गयी। 1988 में हेमोफिलस इन्फ्लयुएंज़ाटाइप बी के विरुद्ध नवजातों में टीकाकरण की शुरुआत ने इसके बाद से इन मामलों में नाटकीय कमी कर दी।[९२] 1977 में वयस्कों और 2000 में बच्चों में स्ट्रेप्टोकॉकस निमोनिया के विरुद्ध टीकाकरण ने ऐसी ही कमी को दर्शाया।[९३]
समाज और संस्कृति
विकासशील देशों में रोग के उच्च बोझ और विकसित देशों में रोग के प्रति तुलनात्मक रूप से कम जानकारी के कारण, चिन्तित नागरिकों और नीति निर्माताओं के लिये रोग के विरुद्ध कार्यवाही करने के लिये वैश्विक स्वास्थ्य समुदाय ने नवम्बर की 12वीं तारीख को विश्व निमोनिया दिवस घोषित किया है।[९४] समुदाय अर्जित निमोनिया की अनुमानित वैश्विक आर्थिक लागत $17 अरब आँकी गयी है।[१३]
सन्दर्भ
साँचा:reflist ग्रंथ-सूची
बाहरी कड़ियाँ
- ↑ अ आ साँचा:cite book
- ↑ साँचा:cite book
- ↑ साँचा:cite book
- ↑ साँचा:cite book
- ↑ साँचा:cite book
- ↑ अ आ इ ई उ ऊ ए ऐ ओ औ क ख ग घ ङ च छ ज झ ञ ट ठ ड ढ साँचा:cite journal
- ↑ साँचा:cite book
- ↑ अ आ साँचा:cite book
- ↑ स्क्रिप्ट त्रुटि: "citation/CS1" ऐसा कोई मॉड्यूल नहीं है।
- ↑ अ आ इ ई उ ऊ साँचा:cite journal
- ↑ अ आ स्क्रिप्ट त्रुटि: "citation/CS1" ऐसा कोई मॉड्यूल नहीं है।
- ↑ अ आ इ ई उ ऊ ए ऐ ओ औ क ख साँचा:cite journal
- ↑ अ आ इ ई उ ऊ ए ऐ ओ औ क ख ग घ ङ च छ ज झ ञ साँचा:cite journal
- ↑ अ आ इ ई उ ऊ ए साँचा:cite web
- ↑ साँचा:cite journal
- ↑ साँचा:cite journal
- ↑ स्क्रिप्ट त्रुटि: "citation/CS1" ऐसा कोई मॉड्यूल नहीं है।
- ↑ अ आ इ ई उ ऊ ए ऐ ओ साँचा:cite journal
- ↑ साँचा:cite book
- ↑ साँचा:cite book
- ↑ अ आ इ ई उ ऊ ए ऐ ओ Murray and Nadel (2010). Chapter 32.
- ↑ साँचा:cite journal
- ↑ अ आ इ ई उ ऊ ए ऐ साँचा:cite journal
- ↑ अ आ इ साँचा:cite journal
- ↑ अ आ इ ई उ ऊ ए ऐ ओ औ Murray and Nadel (2010). Chapter 31.
- ↑ अ आ साँचा:cite journal
- ↑ अ आ साँचा:cite book
- ↑ अ आ साँचा:cite book
- ↑ अ आ इ ई उ ऊ Murray and Nadel (2010). Chapter 37.
- ↑ साँचा:cite journal
- ↑ साँचा:cite book
- ↑ साँचा:cite book
- ↑ अ आ साँचा:cite journal
- ↑ अ आ साँचा:cite book
- ↑ साँचा:cite book
- ↑ अ आ साँचा:cite book
- ↑ साँचा:cite book
- ↑ अ आ साँचा:cite journal
- ↑ अ आ साँचा:cite book
- ↑ अ आ इ ई उ ऊ ए ऐ ओ औ क ख ग घ साँचा:cite journal
- ↑ साँचा:cite journal
- ↑ अ आ साँचा:cite journal
- ↑ साँचा:cite book
- ↑ अ आ इ ई साँचा:cite journal
- ↑ साँचा:cite book
- ↑ साँचा:cite journal
- ↑ साँचा:cite book
- ↑ साँचा:cite journal
- ↑ साँचा:cite web
- ↑ साँचा:cite journal
- ↑ साँचा:cite journal
- ↑ साँचा:cite journal
- ↑ अ आ इ साँचा:cite web
- ↑ साँचा:cite journal
- ↑ साँचा:cite journal
- ↑ साँचा:cite journal
- ↑ साँचा:cite journal
- ↑ साँचा:cite journal
- ↑ साँचा:cite book
- ↑ अ आ साँचा:cite journal
- ↑ साँचा:cite journal
- ↑ अ आ साँचा:cite journal
- ↑ साँचा:cite journal
- ↑ साँचा:cite journal
- ↑ अ आ साँचा:cite journal
- ↑ साँचा:cite journal
- ↑ साँचा:cite journal
- ↑ साँचा:cite journal
- ↑ साँचा:cite journal
- ↑ अ आ साँचा:cite journal
- ↑ अ आ साँचा:cite journal
- ↑ साँचा:cite journal
- ↑ अ आ साँचा:cite book
- ↑ अ आ इ Cunha (2010). Pages6-18.
- ↑ साँचा:cite journal
- ↑ अ आ इ ई उ ऊ ए साँचा:cite journal
- ↑ Cunha (2010). Pages 250-251.
- ↑ साँचा:cite web
- ↑ अ आ साँचा:cite journal
- ↑ साँचा:cite journal
- ↑ साँचा:cite journal
- ↑ साँचा:cite journal
- ↑ अ आ साँचा:cite book
- ↑ Hippocrates On Acute Diseases wikisource link
- ↑ Maimonides, Fusul Musa ("Pirkei Moshe").
- ↑ साँचा:cite journal
- ↑ साँचा:cite journal
- ↑ साँचा:cite journal
- ↑ साँचा:cite journal
- ↑ साँचा:cite book
- ↑ साँचा:cite book
- ↑ साँचा:cite journal
- ↑ साँचा:cite journal
- ↑ साँचा:cite web