सन्तान प्रसव
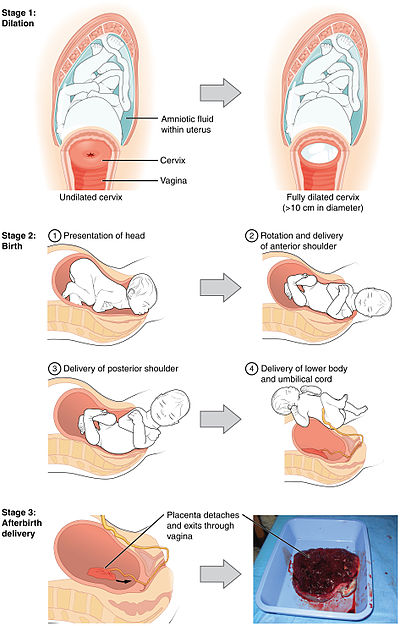
सन्तान प्रसव मानव गर्भावस्था अथवा गर्भकाल का समापन है जिसमें एक महिला के गर्भाशय से एक अथवा अधिक नवजात शिशुओं का जन्म होता है। मानव-शिशु की सामान्य प्रसूति की प्रक्रिया को प्रसव के तीन चरणों में विभाजित किया गया है: गर्भाशय ग्रीवा का छोटा होना और फैलना, शिशु का बाहर निकलना और शिशु जन्म, और गर्भनाल का बाहर निकलना।[१] कई मामलों में, जिसकी संख्या में वृद्धि हो रही है, बच्चे का जन्म सीज़ेरियन सेक्शन के द्वारा करवाया जाता है, जिसमें योनि द्वारा जन्म के स्थान पर शिशु को पेट में चीरा लगा कर निकाला जाता है।[२] अमेरिका और कनाडा में यह क्रमशः कुल प्रसूति में लगभग 3 में से 1 बार (31.8%) और 4 में से 1 बार होता है (22.5%)[३][४]। विकसित देशों में अधिकांश प्रसव अस्पताल में होते हैं[५], जबकि विकासशील देशों में अधिकांश जन्म 'पारंपरिक जन्म परिचर' की मदद से घर पर होते हैं।[६]
संकेत व लक्षण
प्रसव के समय लम्बे समय तक गहन पीड़ा होती है। प्रसव पीड़ा से गुजरती हुई महिलाओं ने पीड़ा के स्तर में काफी फर्क बताया है। ऐसा प्रतीत होता है की दर्द का स्तर भय और चिंता से प्रभावित होता है। कुछ अन्य कारक भी हो सकते हैं जैसे पहले बच्चे के जन्म के समय के अनुभव, उम्र, जातीयता, प्रसव की तैयारी, भौतिक वातावरण और गतिहीनता।
मानसिक
बच्चे का जन्म एक गहन घटना हो सकती है और सकारात्मक और नकारात्मक दोनों तरह की सशक्त भावनाएं, सतह पर आ सकती हैं।
यद्यपि कई महिलायें बच्चे के जन्म पर ख़ुशी, राहत और उत्साह का अनुभव करती हैं, कुछ महिलाओं में बच्चे के जन्म के बाद पोस्ट ट्रॉमैटिक स्ट्रेस डिसॉर्डर (PTSD) के समान लक्षण भी देखे गए हैं।साँचा:category handler[<span title="स्क्रिप्ट त्रुटि: "string" ऐसा कोई मॉड्यूल नहीं है।">citation needed]साँचा:category handler[clarification needed]
संयुक्त राज्य अमेरिका में बच्चे के जन्म के बाद 70 और 80% के बीच में माताओं ने उदासी अथवा "बेबी ब्लूज" की सूचना दी है।साँचा:category handler[<span title="स्क्रिप्ट त्रुटि: "string" ऐसा कोई मॉड्यूल नहीं है।">citation needed] कुछ महिलाओं में प्रसव पश्चात अवसाद भी हो जाता है, संयुक्त राज्य अमेरिका में तकरीबन 10% महिलाओं को इस अवसाद से ग्रसित पाया गया है। बच्चे के जन्म को लेकर जो असामान्य और लगातार डर बना रहता है उसे टोकोफोबिया के नाम से जाना जाता है।
प्रसव पश्चात अवसाद के निवारण के लिए रोगनिरोधी उपचार के रूप में समूह थेरेपी प्रभावशाली पाई गयी है।[७]
प्रसव शिशु के लिए भी तनावपूर्ण होता है। गर्भाशय के सुरक्षित वातावरण को छोड़ने के तनाव के अलावा, ब्रीच जन्म से सम्बंधित अतिरिक्त तनाव, जैसे श्वासावरोध, भी बच्चे के मस्तिष्क पर असर डाल सकता है।साँचा:category handler[<span title="स्क्रिप्ट त्रुटि: "string" ऐसा कोई मॉड्यूल नहीं है।">citation needed]
सामान्य मानव जन्म
योनि जन्म की प्रक्रिया
क्योंकि मनुष्य एक द्विपाद और सीधी मुद्रा वाला प्राणी है, और श्रोणी के आकार के हिसाब से, स्तनधारी प्राणियों में मनुष्य का सर सबसे बड़ा होता है, महिलाओं के श्रोणी और मनुष्य के भ्रूण को इस तरह से बनाया गया है की जन्म संभव हो सके.
महिला की सीधी मुद्रा उसके पेट के अंगों का वजन उसके श्रोणी के तल पर डालती है, जो की एक बड़ी जटिल संरचना होती है और जिसे ना सिर्फ वजन सहना होता है बल्कि तीन वाहिकाओं को भी अपने अन्दर से बाहर जाने का रास्ता देना होता है: मूत्रमार्ग, योनि और मलाशय.अपेक्षाकृत बड़े सिर और कन्धों को श्रोणी की हड्डी से निकलने के लिए गतिशीलता का एक विशेष अनुक्रम अपनाना पड़ता है। इस गतिशीलता में किसी भी तरह की विफलता होने पर अधिक लम्बी और दर्दनाक प्रसव पीड़ा होती है और यहाँ तक की इस वजह से प्रसव रुक तक सकता है। गर्भाशय ग्रीवा के कोमल उतकों और जन्म नलिका में सभी परिवर्तन इन छह चरणों के सफल समापन पर निर्भर करते हैं:
- भ्रूण के सिर का अनुप्रस्थ स्थिति में आ कर लगना. बच्चे का सिर श्रोणि के आर पार मुंह करता हुआ माता के कूल्हों पर लगा होता है।
- भ्रूण के सिर का उतरना और उसका आकुंचन होना.
- आंतरिक घूर्णन. भ्रूण का सिर ओकीपिटो हड्डी के आगे के हिस्से में 90 डिग्री पर घूमता है ताकि बच्चे का चेहरा माता के मलाशय की ओर हो.
- विस्तार के द्वारा डिलिवरी. भ्रूण का सिर जन्म नलिका के बाहर आता है। इसका सिर पीछे की ओर झुका होता है ताकि उसका माथा योनि के माध्यम से बाहर का रास्ता बनाता है।
- प्रत्यास्थापन. भ्रूण का सिर 45 डिग्री के कोण पर घूमता है ताकि यह कन्धों के साथ सामान्य स्थिति में आ जाए, जो अभी तक एक कोण पर टिके होते हैं।
- बाहरी घूर्णन. कंधे सिर की सर्पिल गति की आवृत्ति करते हैं, जो भ्रूण के सिर की अंतिम चाल में दिखता है।
जैसे जैसे भ्रूण का सिर जन्म नलिका से बाहर निकलता है, वह अस्थायी रूप से अपना आकार बदलता है (अधिक लंबा हो जाता है).भ्रूण के सिर के आकार के इस परिवर्तन को मोल्डिंग कहा जाता है और यह उन महिलाओं में साफ़ तौर पर दिखता है जिनकी पहली बार योनिमार्ग द्वारा प्रसूती हो रही होती है।[८]
सुप्त चरण
प्रसव का सुप्त चरण, जिसे प्रोडरमल लेबर भी कहते हैं, कई दिनों तक चल सकता है और इस चरण में जो संकुचन होते है वे ब्रेक्सटन हिक्स संकुचन जो कि गर्भावस्था के 26वें सप्ताह से प्रारम्भ होते हैं से अधिक गहन होते हैं। ग्रीवा विलोपन गर्भावस्था के अंतिम सप्ताहों के दौरान होता है और आमतौर पर सुप्त चरण के पूरा होने तक या तो समाप्त हो चुका होता है या समाप्त होने वाला होता है। ग्रीवा विलोपन या गर्भाशय ग्रीवा का फैलाव से आशय है गर्भाशय ग्रीवा का पतला होना या फैलना.योनि परीक्षा के दौरान ग्रीवा विलोपन किस हद तक हुआ है यह महसूस किया जा सकता है। एक 'लंबी' गर्भाशय ग्रीवा का तात्पर्य है कि नीचे वाले हिस्से में बच्चा नहीं जा पाया है और छोटी ग्रीवा होने का अर्थ इसके विपरीत होता है। सुप्त चरण का अंत सक्रिय चरण की शुरुआत से होता है, जब गर्भाशय ग्रीवा 3 सेमी तक फ़ैल चुकी होती है।
पहला चरण: फैलाव
प्रसव पीड़ा सहती हुई माता की प्रगति का आकलन करने के लिए कई कारक होते हैं जिनका उपयोग दाइयां और चिकित्सक करते हैं और इन कारको को हम बिशप स्कोर से परिभाषित करते हैं। बिशप स्कोर का प्रयोग यह भविष्यवाणी करने के लिए भी किया जाता है की माता स्वयं ही स्वाभाविक रूप से दूसरे चरण (प्रसूती) में प्रवेश कर पाएगी या नहीं.
प्रसव का पहला चरण तब शुरू होता है जब विलोपित ग्रीवा 3 सेमी तक फ़ैल चुकी होती है। इस स्थिति में कुछ विभिन्नता हो सकती है क्योंकी इस स्थिति में पहुँचने से पहले भी कुछ महिलाओं में सक्रिय संकुचन की शुरुआत हो जाती है। वास्तविक प्रसव की शुरुआत तब मानते हैं जब गर्भाशय ग्रीवा धीरे धीरे फैलने लगती है। झिल्ली का टूटना, या रक्त के धब्बे का दिखना जिसे 'शो' कहते हैं वह इस चरण में अथवा इसके आसपास घटित हो भी सकता है और नहीं भी.
गर्भाशय की मांसपेशियां गर्भाशय के उपरी क्षेत्र से उस स्थान तक जहां पर गर्भाशय का निचला क्षेत्र जुड़ता है सर्पिल गति में घूमती है। विलोपन के दौरान, गर्भाशय ग्रीवा गर्भाशय के निचले हिस्से में शामिल हो जाती है। एक संकुचन के दौरान, ये मांसपेशियां सिकुडती हैं और बच्चे को निष्कासित करने के उद्देश्य से जो गतिविधि होती है उससे ऊपरी हिस्सा छोटा हो जाता है और निचला हिस्सा ऊपर को आता है। इससे ग्रीवा खिंच कर बच्चे के सर के ऊपर आ जाती है। पूरा फैलाव तब माना जाता है जब ग्रीवा का मुंह इतना चौड़ा हो जाता है की वह एक पूर्ण विकसित बच्चे का सर बाहर निकाल सके, जो की तकरीबन 10 सेमी होता है।
प्रसव काल की अवधि में अलग अलग महिलाओं में काफी अंतर पाया जाता है, परन्तु उन महिलाओं में जो पहली बार बच्चे को जन्म दे रही होती हैं, सक्रिय चरण औसतन आठ घंटे का होता है और चार घंटे का उन महिलाओं में होता है जो पहले भी जन्म दे चुकी होती हैं। पहली बार बच्चे को जन्म देने वाली महिलाओं में सक्रिय चरण का रुकना तब माना जाता है जब उनकी गर्भाशय ग्रीवा कम से कम दो घंटे में भी 1.2 सेमी प्रति घंटे की दर से भी नहीं फैलती है। यह परिभाषा फ्रीडमैन कर्व पर आधारित है, जो की सक्रिय प्रसव के दौरान ग्रीवा के फैलाव की आदर्श दर और भ्रूण के बाहर निकलने को ग्राफ की सहायता से मापती है।[९] कुछ चिकित्सक "प्रसव की प्रगति में विफलता" बता कर, अनावश्यक रूप से सिजेरियन ऑपरेशन करते हैं। हालांकि, जैसा की किसी भी प्रथम रोग निदान के साथ होता है, ऐसा करने को गंभीर रूप से हतोत्साहित किया जाता है क्योंकी इसमें अतिरिक्त खर्चा होता है और घाव ठीक होने में काफी समय लगता है।[१०]
दूसरा चरण: भ्रूण निष्कासन
इस चरण का प्रारम्भ तब होता है जब गर्भाशय ग्रीवा पूरी तरह फैल जाती है और तब समाप्त होता है जब अंततः बच्चे का जन्म हो जाता है। जैसे जैसे गर्भाशय ग्रीवा पर दबाव बढ़ता है, फर्ग्यूसन रिफ्लेक्सगर्भाशय के संकुचन बढ़ा देता है ताकि दूसरा चरण आगे बढ़ सके.सामान्य दूसरे चरण की शुरुआत में, सिर पूरी तरह से श्रोणि में लग जाता है; और सिर का सबसे चौड़ा व्यास श्रोणि के किनारे से निकल चुका होता है।
आदर्श रूप में इसे सफलतापूर्वक (interspinous) इंटरस्पाइनस व्यास के नीचे आ जाना चाहिए.यह श्रोणि का सबसे संकरा हिस्सा होता है। यदि ये गतिविधियाँ पूरी हो जाती हैं तो, भ्रूण के सिर का श्रोणि चाप से बाहर निकलना और योनि के द्वार से बाहर निकलना रह जाता है। इस कार्य में माता के "नीचे धकेलने के प्रयास" या धक्का देने का प्रयास भी सहायता करते हैं। लेबिया के अलग होने पर भ्रूण का सिर दिखने लग जाता है जिसे "क्राउन" कहते हैं। इस बिंदु पर औरत को जलने का या चुभने का एहसास हो सकता है।
भ्रूण के सिर का जन्म प्रसव की चौथी प्रक्रिया के सफलतापूर्वक समाप्त होने का संकेत होता है (विस्तार द्वारा प्रसव और इसके बाद पांचवी और छठी प्रक्रिया (प्रत्यास्थापन और बाहरी घूर्णन) अपना स्थान लेती हैं।
प्रसव के दूसरे चरण में कुछ हद तक विभिन्नता हो सकती है और यह इस पर निर्भर करता है की पिछले कार्य कितनी सफलता से पूरे हुए हैं।
तीसरा चरण: नाभि रज्जु का बंद होना और गर्भनाल का निष्कासन
स्क्रिप्ट त्रुटि: "labelled list hatnote" ऐसा कोई मॉड्यूल नहीं है।
भ्रूण के निकलने के तुरंत बाद से ले कर नाभि रज्जु के निकलने तक का काल प्रसव का तीसरा चरण कहलाता है।
इस अवस्था में नाभि रज्जु को बांधा जाता है और काटा जाता है, परन्तु अगर इसे बांधा ना भी जाए तो भी यह स्वाभाविक रूप से बंद हो जाती है। 2008 में हुई एक कोचरेन समीक्षा ने नाभि रज्जु को बाँधने के समय को देखा. यह पाया गया कि नाभि रज्जु को बाँधने के समय से माता की स्थिति में कोई फर्क नहीं पड़ता, परन्तु बच्चे की स्थिति में फर्क पड़ता है। यदि नाभि रज्जु को जन्म के 2-3 मिनट के बाद बांधा जाता है, तो शिशु को अपने जीवन के पहले महीने में हीमोग्लोबिन की बढ़ी हुई मात्रा मिलती है, परन्तु साथ ही बच्चे को पीलिया के कारण फोटोथेरेपी देने का ख़तरा भी बढ़ जाता है। कभी कभी एक नवजात शिशु का जिगर माता के गर्भ में प्राप्त हुई सभी लाल कणिकाओं को तोड़ नहीं पाता, विशेषकर तब जब नाभि रज्जु बाँधने में देरी के कारण शिशु को अधिक मात्रा में रक्त मिल जाता है और ऐसी स्थिति में फोटोथेरेपी रक्त कणिकाओं को तोड़ने में सहायता करती है।[११]
नाभि रज्जु का निष्कासन गर्भाशय की दीवार से शारीरिक रूप से टूट कर होता है। भ्रूण के निकलने के तुरंत बाद से नाभि रज्जु के निकलने तक के काल को प्रसव का तीसरा चरण कहते हैं। सामान्यतः बच्चे के जन्म के 15-30 मिनट के भीतर नाभि रज्जु बाहर निकाल दी जाती है। नाभि रज्जु निष्कासन को सक्रिय रूप से सम्भाला जा सकता है, उदाहरण के लिए इंट्रामसकुलर इंजेक्शन द्वारा ऑक्सीटोसिन दे कर नाभि रज्जु हाथ से खींच कर निकाल ली जाती है ताकि नाभि रज्जु के बाहर आने में सहायता की जा सके. इसके अतिरिक्त वैकल्पिक रूप से, यह थोडा इंतज़ार कर के भी निकाली जा सकती है, जिसमें नाभि रज्जु को बगैर किसी चिकित्सकीय सहायता के स्वतः ही बाहर आने दिया जाता है। एक कोचरेन डेटाबेस[१२] अध्ययन के अनुसार खून का बहना और प्रसव पश्चात खून बहने के खतरे को उन महिलाओं में घटाया जा सकता है जिनके प्रसव के तीसरे चरण के लिए सक्रीय प्रबंधन क़ी व्यवस्था के गई होती है।
जब प्रसव के दौरान अथवा धक्का देने के दौरान अम्निओटिक थैली नहीं फटती है, तो बच्चा साबुत झिल्ली के साथ भी पैदा हो सकता है। इस तरह से जन्म लेने क़ी घटना को "कॉल (शीर्षावरण) में जन्म लेना" कहते हैं। कॉल हानिरहित होता है और उसकी झिल्ली आसानी से टूट जाती है और साफ़ क़ी जा सकती है। आधुनिक सुधारात्मक (interventive) प्रसूति विज्ञान के आगमन के साथ, कृत्रिम रूप से झिल्ली को तोड़ना आम हो गया है, अतः बच्चे शायद ही कभी कॉल में पैदा होते हैं।
चौथा चरण
"प्रसव का चौथा चरण" एक ऐसा शब्द है जो दो अलग अलग अर्थों में प्रयुक्त होता है:
- इसका तात्पर्य प्रसव के तुरंत बाद[१३] से हो सकता है, अथवा नाभि रज्जु[१४] के निकल आने के तुरंत बाद वाले घंटों से भी हो सकता है।
- प्रसव के बाद के हफ़्तों के लिए भी लाक्षणिक रूप से इसका प्रयोग हो सकता है।[१५]
बच्चे के जन्म के बाद
स्क्रिप्ट त्रुटि: "labelled list hatnote" ऐसा कोई मॉड्यूल नहीं है। कई संस्कृतियों में बच्चों के जीवन क़ी शुरुआत के साथ रिवाज जुड़े हुए हैं, जैसे नामकरण संस्कार, दीक्षा संस्कार और अन्य.
माताओं को अक्सर एक अवधि ऐसी मिलती है जब वे अपने सामान्य काम से मुक्त होकर बच्चे के जन्म के बाद स्वास्थ्यलाभ अर्जित करती हैं। यह अवधि भिन्न भिन्न हो सकती है। कई देशों में, नवजात शिशु क़ी देखभाल के लिए काम से छुट्टी लेने को "मातृत्व अवकाश" या "पैरंटल अवकाश" कहा जाता है और यह अलग अलग जगहों पर कुछ दिनों से लेकर कई महीनों के बीच हो सकता है।
स्टेशन
स्टेशन से तात्पर्य है भ्रूण के बाहर निकलने वाले भाग का इशीअल स्पाइन से सम्बन्ध. जब बच्चे का बाहर निकलने वाला भाग इशीअल स्पाइन पर होता है तब स्टेशन शून्य माना जाता है। अगर बच्चे का बाहर निकलने वाला भाग स्पाइन के ऊपर होता है, तब इस दूरी को माइनस स्टेशंस में मापा और बताया जाता है, जो -1 से -4 सेमी के बीच हो सकता है। अगर पेश भाग इशीअल स्पाइन से नीचे होता है, तब इस दूरी को प्लस स्टेशन में बताते हैं (+1 से +4 सेमी). +3 और +4 पर बच्चे का पेश भाग मूलाधार पर होता है और देखा जा सकता है।[१६]
प्रबंधन
प्रसव पीड़ा के दौरान खाने या पीने का बच्चे अथवा माता पर कोई हानिकारक प्रभाव नहीं पड़ता है।[१७]
दर्द नियंत्रण
- गैर औषधिय
कुछ महिलाएं प्रसव के दौरान पीडानाशक दवाएं लेने से बचती हैं। वे प्रसव पीडा को कम करने के लिए मनोवैज्ञानिक तैयारी, शिक्षा, मालिश, सम्मोहन, या टब अथवा शावर में जल चिकित्सा का प्रयोग कर सकती हैं। कुछ महिलाएं प्रसव पीड़ा और बच्चे के जन्म के समय किसी तरह का सहारा पसंद करती हैं, जैसे बच्चे के पिता, महिला क़ी माता, बहिन, करीबी दोस्त, पार्टनर अथवा कोई दाई. कुछ महिलाएं बच्चे को जन्म पालथी मार कर अथवा रेंगने वाली स्थिति में देती हैं क्योंकि इस स्थिति में प्रसव के दूसरे चरण के दौरान धक्का लगाना आसान होता है क्योंकि गुरुत्वाकर्षण क़ी मदद से बच्चे को जन्म नाल से बाहर निकालना आसान होता है।
मानव शरीर भी दर्द से निबटने के लिए रासायनिक प्रतिक्रिया करता है और एंडोर्फिन छोड़ता है। एंडोर्फिन प्रसव के पहले, दौरान और प्रसव के तुरंत बाद भी उपस्थित रहते हैं।[१८] कुछ घर पर जन्म को बढ़ावा देने वाले लोगों का मानना है क़ी यह हारमोन बच्चे के जन्म के दौरान खुशी और उन्माद पैदा कर सकता है,[१९] जिससे कुछ हफ़्तों बाद मातृ अवसाद का ख़तरा कम हो जाता है।[१८]
प्रसव और प्रसव के दौरान दर्द से राहत के लिए कुछ महिलाओं द्वारा पानी में जन्म का भी विकल्प चुना जाता है और कुछ अध्ययनों में यह पाया गया है क़ी पानी में जन्म एक सरल प्रक्रिया है जिसके द्वारा दर्दनाशक दवाओं क़ी जरूरत को घटाया जा सकता है और साथ में ऐसे कोई साक्ष्य नहीं मिले हैं क़ी इससे माता या नवजात शिशु को किसी प्रकार का ख़तरा होता है।[२०] गर्म पानी के टब कई अस्पतालों और जन्म केन्द्रों में उपलब्ध होते हैं।
ध्यान और मन क़ी दवा जैसी तकनीक भी प्रसव पीड़ा और प्रसूती के दर्द को कम करने के लिए इस्तेमाल क़ी जाती हैं। इन तकनीकों को क्रमिक मांसपेशी तनाव मुक्ति और तनाव मुक्ति के कई अन्य रूपों के साथ इस्तेमाल किया जाता है ताकि बच्चे के जन्म के समय माता को दर्द में राहत मिल सके. एक ऐसी तकनीक सम्मोहन क़ी है जिसे बच्चे के जन्म के समय उपयोग में लिया जाता है। ऐसे कई संगठन हैं जो महिलाओं और उनके साथियों को प्रसव में आराम दिलाने के लिए विभिन्न तकनीकों का उपयोग करना सिखाते हैं, जिससे दवाइयां लेने क़ी जरूरत ना पड़े.
दर्द नाश की एक नई विधा है जीवाणुहीन (स्टेराइल) पानी के इंजेक्शन को त्वचा के नीचे उस स्थान पर लगाना जहां सर्वाधिक दर्द हो. इरान में एक कंट्रोल अध्ययन के दौरान 0.5mL का नमक के पानी का इंजेक्शन (सेलाइन वाटर) दिया गया जिसने सादे पानी के मुकाबले सांख्यिकीय श्रेष्ठता का प्रदर्शन किया।[२१] एक ऐसी तकनीक सम्मोहन क़ी है जिसे बच्चे के जन्म के समय उपयोग में लिया जाता है। ऐसे कई संगठन हैं जो महिलाओं और उनके साथियों को प्रसव में आराम दिलाने के लिए विभिन्न तकनीकों का उपयोग करना सिखाते हैं, जिससे दवाइयां लेने क़ी जरूरत ना पड़े.[२२]
- औषधिय सम्बंधित
महिला और उसके बच्चे के लिए दर्द निवारण के विभिन्न उपायों की सफलता और साइड इफेक्ट का परिमाण अलग अलग होता है। यूरोप के कुछ देशों में, डॉक्टर सामान्यतः दर्द नियंत्रण के लिए सांस द्वारा नाइट्रस ऑक्साइड गैस लेने के लिए कहते हैं, विशेष रूप से ऑक्साइड के रूप में 50% नाइट्रस, 50% ऑक्सीजन, जिसे एंटोनोक्स कहते हैं, यूनाइटेड किंगडम में दाइयां डॉक्टर क़ी सलाह के बिना भी इस गैस का प्रयोग कर सकती हैं। प्रसव के प्रारम्भ में पेथीडाइन (प्रोमीथेजाइन के साथ या उसके बिना) का प्रयोग किया जा सकता है, इसके अलावा अन्य ओपिअड़ जैसे फैंटानिल का प्रयोग भी किया जा सकता है परन्तु यदि बच्चे के जन्म के तुरंत पहले दिया जाए तो बच्चे को श्वास के अवसाद की समस्या हो सकती है।
अस्पतालों में दर्द नियंत्रण के लिए क्षेत्रीय संज्ञाहरण के लिए एपीड्यूरल ब्लॉक और रीढ़ की हड्डी के संज्ञाहरण की दवाइयां.लोकप्रिय हैं। एपीड्यूरल संज्ञाहरण आम तौर पर प्रसव में पीड़ा हरण के लिए एक प्रभावी तरीका है, लेकिन साथ ही यह प्रसव को लंबा कर देता है, इससे शल्यक्रिया की जरूरत बढ़ जाती है (विशेषकर उपकरणों द्वारा प्रसूती) और साथ ही लागत भी बढ़ जाती है।[२३] आम तौर पर,EDA के बिना महिलाओं में प्रसव के दौरान दर्द और कोर्टिसोल दोनों में वृद्धि हुई. दर्द और तनाव के हार्मोन की महिलाओं में एपीड्यूरल के बिना सम्पूर्ण प्रसव के दौरान वृद्धि, जबकि पीड़ा, भय और तनाव के हार्मोन की एपीड्यूरल के लगाने पर कमी आई पर, बाद में इन में फिर से वृद्धि हो सकती हैं।[२४] एपीड्यूरल के माध्यम से दवा देने पर वह नाभि रज्जु को पार कर भ्रूण के रक्प्रवाह में मिल सकती है।[२५] एपीड्यूरल एनलजेसिया का सीजेरियन शल्यक्रिया के जोखिम से कोई सांख्यिकीय महत्वपूर्ण प्रभाव नहीं है और अप्गार स्कोर से ऐसा लगता है की नवजात शिशु पर भी कोई तात्कालिक प्रभाव नहीं पड़ता है।[२६]
ऑग्मेन्टेशन (आवर्धन)
ऑग्मेन्टेशन एक प्रक्रिया है जो प्रसव की प्रक्रिया में तेजी लाने का प्रयास करती है। जिन महिलाओं में प्रसव क़ी प्रगति धीमी होती है उन महिलाओं में ऑक्सीटोसिन योनि द्वारा प्रसूती क़ी दर को बढाता है।[२७]
उपकरणों द्वारा प्रसूती (इन्स्ट्रमन्टल डिलीवरी)
प्रसूति चिमटी (फोरसैप्स) अथवा वैन्टूस का प्रयोग बच्चे के जन्म को आसान बनाने के लिए किया जा सकता है।
- महिला के पैरों को रकाब द्वारा सहारा दिया जाता है।
- अगर एक बेहोश करने वाली दवा नहीं दी गई है तो वह दी जायेगी.
- एपीसीओटॉमी (योनि में चीरा लगना) क़ी जरूरत हो सकती है।
- एक बार परीक्षण के लिए फोरसैप्स का उपयोग भी किया जा सकता है, परन्तु यदि प्रसूती नहीं हो पाती है तो इसे छोड़ कर सीजेरियन करना पड़ता है।
एक से अधिक बच्चों का जन्म (मल्टीपल बर्थ्स)
जुड़वां बच्चों को योनि द्वारा जन्म दिया जा सकता है। कुछ मामलों में जुडवा बच्चों का प्रसव एक बड़े कक्ष अथवा थिएटर में किया जाता है, ताकि यदि निम्नलिखित जटिलताएं हो जाए तो उन्हें संभाला जा सके, उदाहरणतः
- दोनों जुड़वाँ बच्चों का जन्म योनि द्वारा हो जाए - यह संभव हो सकता है या तो दोनों बच्चों का सिर पहले नज़र आये अथवा जब एक बच्चे का सिर पहले नज़र आये और दूसरा बच्चा ब्रीच (बच्चे के कूल्हे पहले नज़र आयें) स्थिति में हो और/अथवा उसकी प्रसव चिमटी अथवा वेंटूस के द्वारा हो.
- एक जुड़वां बच्चे का जन्म योनि द्वारा हो और दूसरे का शल्यक्रिया द्वारा हो.
- अगर जुड़वाँ बच्चों के शरीर के अंग आपस में जुड़े हुए हों- जिसे कोजॉइनड ट्विन्स कहा जाता है, तो अक्सर प्रसव सीजेरियन द्वारा ही होता है।
सहारा
कई सारे साक्ष्य यह इंगित करते हैं क़ी यदि महिला के साथी क़ी भागीदारी प्रसव में होती है तो बच्चे का जन्म ठीक तरह से होता है और प्रसव के बाद के परिणाम भी अच्छे होते हैं, परन्तु यह तभी संभव होता है जब साथी अत्यधिक चिंता ना दिखाए.[२८] शोध से यह भी पता चलता है कि जब एक महिला को प्रसव के दौरान अन्य महिला जैसे परिवार के किसी सदस्य अथवा दाई का सहयोग मिला, तो उसे रासायनिक दर्द निवारकों क़ी कम जरूरत पडी, सीजेरियन करने क़ी संभावना भी कम हो गई, फोरसैप अथवा अन्य उपकरणों के द्वारा प्रसूती कराने क़ी जरूरत भी कम हो गई, प्रसव के समय में भी कमी आयी और बच्चे का अप्गार स्कोर भी उच्च श्रेणी का आया (डेलमैन 2004, वरनौन 2006). हालांकि, आज तक साथी, पेशेवरों और माँ के बीच के संघर्ष के बारे में काफी कम अनुसंधान हुए हैं।
स्टेम सेल का संग्रह
बच्चे के जन्म के दौरान दो तरह क़ी स्टेम कोशिकाओं का संग्रह संभव है:उल्बीय (ऐम्नीऑटिक) स्टेम सेल या नाभि रज्जु रक्त स्टेम सेल. उल्बीय स्टेम कोशिकाओं का संग्रह करने के लिए जन्म से पहले अथवा जन्म के दौरान ऐम्नीऑसेंटेसिस करना आवश्यक होता है। उल्बीय स्टेम सेल बहुत शक्तिशाली और बहुत सक्रिय होती है और यह दोनों प्रकार से बच्चे के स्वयं के लिए (ऑटोलॉगस) या दाता उपयोग के लिए उपयोगी होती हैं। अमेरिका में कई निजी बैंक हैं, जिनमें पहला है बोस्टन में बायोसेल केंद्र.[२९][३०][३१]
नाभि रज्जु रक्त स्टेम कोशिकाएं भी सक्रिय होती उल्बीय स्टेम कोशिकाओं की तुलना में कम शक्तिशाली होती हैं। नाभि रज्जु रक्त के, कई सारे निजी और सार्वजनिक बैंक हैं जो दोनों, बच्चे के स्वयं के लिए अथवा दान देने के उद्देश्य से बने हुए हैं।
जटिलताएं
[[चित्र:Maternal conditions world map - DALY - WHO2002.svg|thumb|2002 में प्रति 100.000 निवासियों में मातृ स्थितियों के लिए विकलांगता समायोजित जीवन वर्षसन्दर्भ त्रुटि: <ref> टैग के लिए समाप्ति </ref> टैग नहीं मिला (मुख्य लेख देखें : नवजात शिशु की मौत, मातृ मृत्यु). आधुनिक चिकित्सा ने काफी हद तक प्रसव का खतरा समाप्त किया है। आधुनिक पश्चिमी देशों में, जैसे स्वीडन या संयुक्त राज्य अमेरिका में, वर्तमान मातृ मृत्यु दर प्रति लाख जन्मे लोगों पर 10 के आसपास है।[३२]
जन्म से सम्बंधित जटिलताएं माता या भ्रूण को लेकर हो सकती हैं, या अल्पावधि अथवा लंबे समय के लिए हो सकती है।
प्रसव से सम्बंधित जटिलताएं
प्रसव का दूसरा चरण लंबा या देरी से हो सकता है जिसके कई कारण हो सकते हैं जैसे:
- बच्चे क़ी गलत स्थिति (ब्रीच जन्म (यानी नितंबों या पैर का पहले निकलना), चेहरा, भौंह या अन्य अंगों का पहले निकलना)
- श्रोणि के किनारे अथवा रीढ़ क़ी हड्डी के व्यास से भ्रूण के सिर के निकलने में विफलता.
- गर्भाशय संकुचन क़ी कम क्षमता
- सक्रिय चरण का रुक जाना
- सिर और श्रोणि के आकार में विषमता (सीपीडी)
- कंधे ना निकलने के कारण बच्चे के जन्म में रुकावट (डिस्टोकिया)
द्वितीयक बदलाव देखे जा सकते हैं: ऊतकों में सूजन, मातृ थकावट, भ्रूण की हृदय गति में असामान्यताएं. यदि इन जटिलताओं का इलाज नहीं करवाया जाए तो, गंभीर परिणाम हो सकते हैं माँ और/या बच्चे क़ी मृत्यु और गुप्तांग-योनि में क्षिद्र. ये आमतौर पर तीसरी दुनिया के देशों में देखा जाता है जहां जन्म के समय अक्सर या तो कोई देखने वाला नहीं होता अथवा जन्म कम प्रशिक्षित समुदाय के सदस्यों द्वारा करवाया जाता है।
मातृ जटिलताएं
योनि जन्म से जुडी चोट जिसमें प्रत्यक्ष चीरे और एपीसीओटॉमी शामिल है, आम है। आंतरिक ऊतक में कट लगना और श्रोणि के ढांचे क़ी तंत्रिकाको को नुकसान यदि एक अनुपात से अधिक हो जाए तो अन्य समस्याओं को जन्म दे सकता है जैसे गर्भाशय का अपने स्थान से सरक जाना (प्रोलैप्स), मल या मूत्र के विसर्जन पर नियंत्रण ना रहना और यौन रोग. सामान्य प्रसव के बाद 15% महिलायें, स्वयं को, मल और मूत्र के विसर्जन पर नियंत्रण रखने में असमर्थ पाती हैं और यह संख्या महिलाओं के रजोनिवृति तक पहुँचने तक और भी बढ़ जाती है। जन्म के बाद के वर्षों में, गैर गर्भाशयोच्छेदन (नॉन हिस्टरेक्टमी) से सम्बंधित प्रोलैप्स के केसों में योनि जन्म एक आवश्यक, लेकिन पर्याप्त कारण नहीं है।
यानि जन्म से होने वाली पर्याप्त खतरे के कारण निम्न हो सकते हैं:
- बच्चे का 9 पाउंड से अधिक वजन होना.
- प्रसव के लिए चिमटी अथवा निर्वात पम्प (वैक्यूम) का उपयोग करना. ये चिह्नक अक्सर अन्य असमानताओं का संकेत देते हैं क्योंकी फोरसैप्स और वैक्यूम का प्रयोग सामान्य प्रसूतियों में नहीं किया जाता है।
- प्रसव के बाद बड़े चीरों के इलाज क़ी जरूरत पड़ना.
श्रोणि के घेरे में दर्द. गर्भावस्था के अंतिम तिमाही के दौरान ऊतकों में ढिलाई लाने के लिए और सिमफीसिस प्यूबिस को चौड़ा करने के लिए हार्मोन और एंजाइम एक साथ काम करते हैं। करधनी में दर्द अक्सर बच्चे के जन्म से पहले होता है और इसे प्यूबिक डायस्टासिस के नाम से जाना जाता है। करधनी दर्द को बढाने वाले कारकों में (प्री-डिसपोसिंग फैक्टर) माता का अत्यधिक मोटा (मैटरनल ओबेसिटी) होना शामिल है।
विकासशील देशों में संक्रमण मातृ मृत्यु दर और रुग्णता का प्रमुख कारण बना हुआ है। इग्नाज़ सम्मेलवाइस का काम ज़च्चा बुखार से सम्बंधित रुग्न शरीर विज्ञान (पैथोफिज़ीआलजी) और उसके उपचार में मौलिक था और उसने कई जाने बचाई.
हेमरिज, या रक्त का भारी मात्रा में बहना, आज भी दुनिया भर में मातृ मृत्यु का अग्रणी कारण है, विशेष रूप से विकासशील देशों में. भारी रक्त की हानि से हायपोवोलेमिक सदमा (शरीर में संचारित रक्त क़ी मात्रा में कमी) लगता है, जिससे शरीर के महत्वपूर्ण अंगों को रक्त क़ी आपूर्ती नहीं हो पाती और अगर इसका तुरंत इलाज ना किया जाए तो मृत्यु हो जाती है। रक्त आधान से जान बचाई जा सकती है। असाधारण परिस्तिथियों में हाइपोपिटूइटेरिस्म शीना'ज सिंड्रोम भी हो सकता है।
मातृ मृत्यु दर (एमएमआर) में काफी विभिन्नता देखी जा सकती है। जहां यह सब सहारन अफ्रीका में एक लाख जीवित बच्चों पर 900 है वही यूरोप और अमेरिका में एक लाख बच्चों पर 9 है।[३३] हर साल, 5 लाख महिलाओं क़ी गर्भावस्था अथवा प्रसव के दौरान मृत्यु हो जाती है।[३४]
भ्रूण जटिलताएं
यांत्रिक भ्रूण चोट
जन्म के समय भ्रूण को चोट लगने के जोखिम कारकों में शामिल है भ्रूण का बड़ा होना, माता का जरूरत से ज्यादा मोटा होना, उपकरणों द्वारा प्रसूती की आवश्यकता और एक अनुभवहीन परिचारिका. विशिष्ट परिस्थितियाँ जो जन्म के समय चोट उत्पन्न कर सकती हैं वे हैं ब्रीच प्रस्तुति और कंधे के पहले बाहर निकलने के कारण मुश्किल प्रसूती. अधिकतर चोटें जो भ्रूण को जन्म के समय लगती है वे समय के साथ बिना किसी हानि के ठीक हो जाती हैं, लेकिन यदि बच्चे को ब्रेकियल जाल चोट आ जाए तो उससे एरब'स पाल्सी अथवा क्लाम्प्की'स लकवा होने का ख़तरा रहता है।[३५]
नवजात शिशु का संक्रमण
[[चित्र:Neonatal infections and other (perinatal) conditions world map - DALY - WHO2004.svg|thumb|2002 में प्रति 100.000 निवासियों में नवजात शिशु संक्रमण के लिए विकलांगता समायोजित जीवन वर्षअसामयिक जन्म और जन्म के समय कम वजन, जन्म श्वासावरोध और जन्म आघात को शामिल नहीं किया गया है जिनके अपने ही नक्शे/ डाटा हैंसन्दर्भ त्रुटि: <ref> टैग के लिए समाप्ति </ref> टैग नहीं मिला
नवजात शिशु की मृत्यु
आधुनिक देशों में शिशु मृत्यु (नवजात मौतें जन्म से लेकर 28 दिनों तक, अथवा प्रसवकालीन मौतें यदि 28 सप्ताह की गर्भावस्था से लेकर बाद तक शामिल की जाए तो) 1% के आसपास है।
बच्चे के जन्म के समय मृत्यु दर में जो कारक सबसे महत्वपूर्ण भूमिका निभाते हैं वे हैं पर्याप्त पोषण और गुणवत्ता पूर्ण चिकित्सा सेवाओं तक पहुँच ("पहुँच" नामक कारक ना सिर्फ चिकित्सा सेवाओं की लागत बल्कि स्वास्थ केंद्र से दूरी द्वारा भी प्रभावित होता है।
"चिकित्सा सेवाओं" से तात्पर्य यहाँ विशेष रूप से अस्पतालों में उपचार लेने से नहीं है, अपितु नियमित प्रसव पूर्व देखभाल और प्रसव के समय, एक कुशल जन्म परिचारिका की उपस्थिति से है।
1983-1989 में राज्य स्वास्थ्य सेवा के टेक्सास विभाग द्वारा कराये गए एक अध्ययन में उच्च जोखिम गर्भधारण और निम्न जोखिम गर्भधारण की वजह से होनेवाली नवजात मृत्यु दर के अंतर पर प्रकाश डाला गया।
जब चिकित्सकों ने उच्च जोखिम जन्मों के समय परिचर्या की तो एनएम्आर 0.57% रही और जब निम्न जोखिम जन्मों के समय गैर-नर्स दाइयों ने परिचर्या की तब 0.19% रही. इसके विपरीत, कुछ अध्ययनों ने यह प्रदर्शित किया है की जब घर पर प्रसव के दौरान सहायता की गयी तब प्रसवकालीन मृत्युदर ऊँची रही.[३६] लगभग 80% गर्भधारण के केस कम जोखिम वाले होते हैं। वे कारक जो एक जन्म को उच्च जोखिम का मनाते हैं वे हैं असामयिक जन्म, उच्च रक्तचाप, गर्भावस्था के दौरान मधुमेह और पहले हुआ सीजेरियन.
बच्चे के जन्म के दौरान श्वासावरोध (इंट्रापार्टम ऍसफिक्सिया)
इंट्रापार्टम ऍसफिक्सिया से आशय है प्रसव की प्रगति के दौरान मस्तिष्क और अन्य महवपूर्ण अंगों को ऑक्सीजन का वितरण रुक जाना. यह ऐसी गर्भावस्था में हो सकता है जो पहले ही माता या भ्रूण की बीमारी की वजह से प्रभावित हो, अथवा कभी कभी दुर्लभ केस में प्रसव के दौरान भी पहली बार (डी नोवो) हो सकती है। इस अवस्था को भ्रूण संकट (फीटल डिस्ट्रेस) कहा जा सकता है, लेकिन यह शब्द भावनात्मक और गुमराह करने वाला हो सकता है। असली इंट्रापार्टम ऍसफिक्सिया उतना आम नहीं है जितना की पहले माना जाता था और आमतौर पर प्रसव के बाद तत्काल अवधि के दौरान कई अन्य लक्षणों के साथ पाया जाता है। जन्म के दौरान निगरानी (मॉनिटरिंग) करने से समस्याओं का पता लगाया जा सकता है, परन्तु निगरानी उपकरणों की व्याख्या और उनका इस्तेमाल करना भी जटिल है और गलत व्याख्या की समस्या भी बनी रहती है। इंट्रापार्टम श्वासावरोध, दीर्घकालीन क्षति पहुंचा सकता है, विशेष रूप से जब दिमागी बीमारी एंसीफैलोपैथी के माध्यम से उतकों को नुक्सान पहुंचता है।[३७]
प्रसूति के साथ जुड़े व्यवसाय
प्रसूति शिक्षक वे लोग होते हैं जिन्हें नयी माताओं को गर्भावस्था, प्रसव के संकेतों और चरणों, जन्म देने की तकनीकें, स्तनपान और नवजात शिशु की देखभाल के विषय में शिक्षित करने के लिए प्रमाण पत्र मिला होता है। इसकी कक्षाएं अस्पतालों में अथवा अन्य कई प्रमाणित करने वाली संस्थाओं जैसे बर्थिंग फ्रॉम विदिन, बर्थ्वर्क्स, ब्रायो बर्थ, सीएपीपीए, हिप्बर्थ, हिप्नोबेबीज, आई सी टी सी, आई सी इ ए, लामाज़, डा ब्रैडली मैथड, इत्यादि.प्रत्येक संस्था स्वयं का मानकीकृत पाठ्यक्रम पढ़ाती है और प्रत्येक अलग अलग तकनीकों पर जोर देती है। प्रत्येक संस्था के विषय में जानकारी उनकी अपनी व्यक्तिगत वेबसाइटों के माध्यम से प्राप्त की जा सकती है।
डोला वे सहायिकाएं होती हैं जो माताओं का गर्भावस्था, प्रसव, प्रसूती और प्रसव पश्चात सहयोग करती हैं। वे चिकित्सा परिचारिकाएँ नहीं होती हैं, बल्कि वे महिलाओं को भावनात्मक समर्थन और प्रसव के दौरान गैर चिकित्सा दर्द राहत प्रदान करती हैं।
दाइयां कम जोखिम वाली माताओं की देखभाल करती हैं। हो सकता है की धात्रियों ने पंजीकरण कराया हो और लाइसेंस प्राप्त किया हो, या हो सकता है की वे आम गैर चिकित्सकीय कार्य करती हों. कानों दायिओं के साथ न्याय के मामले किसी पंजीकृत अनुशासनात्मक संस्था द्वारा किये जाते हैं जैसे, मिडवाइफरी का कॉलेज. पंजीकृत दाइयों को माता को प्रसव और प्रसूती के समय प्रसव और जन्म के साथ सीधे प्रवेश या नर्स दाई का काम कार्यक्रमों के माध्यम से सहयोग देने के लिए प्रशिक्षित किया जाता है। गैर प्रशिक्षित दाइयां, जो आम तौर पर प्रशिक्षित या लाइसेंसशुदा नहीं होती हैं, आमतौर पर अन्य रखना दाइयों के साथ प्रशिक्षण के माध्यम से अनुभव प्राप्त करती हैं।
वे मेडिकल चिकित्सक जो विशेष रूप से प्रसूती विज्ञान का कार्य देखते हैं वे स्पष्ट रूप से इस क्षेत्र में विशेषीकृत होते हैं, परिवार के चिकित्सक और सामान्य चिकित्सक जिनका प्रशिक्षण, कौशल और कार्य में प्रसूती विज्ञान आता है: और कुछ सन्दर्भों में सामान्य चिकित्सक भी. ये चिकित्सक और सर्जन विभिन्न सामान्य और असामान्य जन्म और रोगों से सम्बंधित स्थितियों में महिलाओं की देखभाल करते हैं। जो चिकित्सक स्पष्ट रूप से प्रसूती विज्ञानी शल्य चिकित्सक होते हैं, वे बच्चे के जन्म से सम्बंधित शल्य क्रियाएं कर सकते हैं। कुछ परिवार के चिकित्सकों या सामान्य चिकित्सकों को भी प्रसूति सर्जरी प्रदर्शन का विशेषाधिकार प्राप्त होता है। प्रसूति प्रक्रिया में शामिल है सीजेरियन सेक्शन, एपीजियोटॉमी और सहायता द्वारा की गयी प्रसूती. प्रसूति विशेषज्ञ अक्सर प्रसूती विज्ञान और स्त्री रोगों, दोनों में प्रशिक्षित होते हैं, और हो सकता है की वे अन्य मेडिकल, सर्जिकल और स्त्री रोगों सम्बंधित सेवाएं दे और अपनी प्रैक्टिस में सामान्य प्राथमिक स्वास्थ्य सेवा के तत्व शामिल करें. मैटर्नल - फीटल मेडिसिन विशेषज्ञ प्रसूती विशेषज्ञ/ स्त्री रोग विशेषज्ञ होते हैं जो उच्च जोखिम की गर्भावस्था और प्रसूती में विशेषज्ञता हासिल किये होते हैं।
प्रसूति नर्सों का कार्य अस्पताल में बच्चे के जन्म के पहले, दौरान और उसके बाद दाइयों, डॉक्टर, महिलाओं, बच्चों की सहायता करना है। कुछ दाइयां भी प्रसूति नर्स का कार्य करती हैं। प्रसूति नर्सों के पास कई तरह के प्रमाणपत्र होते हैं और वे मानक नर्सिंग प्रशिक्षण के अलावा अतिरिक्त प्रसूती विज्ञान से सम्बंधित प्रशिक्षण भी लेती हैं।
समाज व संस्कृति
पश्चिमी समाज में प्रसूति नियमित रूप से अस्पतालों में ही होते हैं, यद्यपि 20वी सदी से पहले और कुछ देशों में आज तक आम तौर पर घरों में ही होते रहे हैं।[३८]साँचा:rpसाँचा:category handler[<span title="स्क्रिप्ट त्रुटि: "string" ऐसा कोई मॉड्यूल नहीं है।">neutrality is disputed]
पश्चिमी और अन्य संस्कृतियों में, उम्र की गणना जन्म तिथि से होती है और कभी कभी जन्म दिन प्रति वर्ष बनाया जाता है। नवजात शिशुओं में पूर्व एशियाई आयु गणना "1" से शुरू होती है और प्रत्येक चन्द्रमा नव वर्ष में बढ़ जाती है।
कुछ परिवारों के नाभि रज्जु को जन्म का विशेष हिस्सा माना जाता है, क्योंकि इसने कई महीनों तक बच्चे के जीवन को सहारा दिया होता है।
कुछ माता पिता को इस अंग को देखना और छूना अच्छा लगता है। कुछ संस्कृतियों में, माता पिता बच्चे के पहले जन्मदिन पर नाभि रज्जु के साथ एक पेड़ लगाते हैं। हो सकता है की नाभि रज्जु को नवजात शिशु का परिवार खा ले, एक रिवाज के रूप में अथवा वैसे ही (पोषण के लिए; वास्तव में कई सारे जानवर प्राकृतिक रूप से ऐसा करते हैं).[३९] हाल ही में, ऐसे जन्म परिचारकों की श्रेणी उभरी है जो नाभि रज्जु को कैप्सूल में डाल कर प्रसव पश्चात माताओं को नाभि रज्जु दवा के रूप में देते हैं। ऐसा माना जाता है की नाभि रज्जु में वे हार्मोन होते हैं जो प्रसव पश्चात की अवधि के भावनात्मक समस्याओं को कम करते है और कुछ केसों में प्रसव पश्चात अवसाद से भी छुटकारा दिलाते है। नाभि रज्जु को भाप में पकाया जाता है और फिर एक ड्रायर में सुखा लिया जाता है, उसके बाद इस जेल को कैप्सूल में डाल लिया जाता है और फिर हफ़्तों या महीनों तक इसे खाया जाता है। कुछ महिलाओं में इससे दूध बनने में लाभ मिला है और पशुओं में अन्य कई सकारात्मक परिणाम मिले हैं। उपख्यानात्मक रिपोर्टों के अनुसार महिलाओं का कहना है कि नाभि रज्जु वाली दवा के सेवन से उन्हें प्रसव पश्चात उदासी, अवसाद और चिंता में आराम मिला.
बच्चे की राष्ट्र्यिता का निर्धारण करने में वह सटीक स्थान जहां पर बच्चे का जन्म हुआ एक महत्वपूर्ण कारक होता है, विशेषकर जब जन्म आसमान में उड़ते हुए विदेश की धरती पर या जहाज में हुआ हो.
इन्हें भी देखें
| Wikimedia Commons has media related to Childbirth.साँचा:preview warning |
- माता क़ी उम्र का ज्यादा होना, पहले जन्म के समय आयु में वृद्धि
- उल्बीय स्टेम सेल
- असिंकलिटिक जन्म, जन्म के समय असामान्य स्थिति
- घर पर बच्चे को जन्म देना
- लामाज
- नेतलिस्म
- प्राकृतिक प्रसव
- पर्टोग्राम
- शिशु के जन्म के बाद अवसाद (पीपीडी)
- प्रसव पश्चात्
- प्रसव पूर्व और प्रसवकालीन मनोविज्ञान
- प्रसव पूर्व
- पारंपरिक जन्म परिचारिका
- बिना किसी सहयोग के बच्चे को जन्म देना
- वर्निक्स कैसिओस
- पाने में बच्चे को जन्म
देना
सन्दर्भ
- ↑ कोलंबिया विश्वकोश, छठा संस्करण. 2006 कोलंबिया यूनिवर्सिटी प्रेस कॉपीराइट.
- ↑ चाइल्ड बर्थकनेक्शन.ओर्ग (ChildbirthConnection.org{)/1} स्क्रिप्ट त्रुटि: "webarchive" ऐसा कोई मॉड्यूल नहीं है। 1996-2006 के बीच अमेरिका में सीजेरियन शल्यक्रिया में 50% बढ़ोतरी हुई.
- ↑ स्क्रिप्ट त्रुटि: "citation/CS1" ऐसा कोई मॉड्यूल नहीं है।
- ↑ सीटीवी.का (CTV.ca) स्क्रिप्ट त्रुटि: "webarchive" ऐसा कोई मॉड्यूल नहीं है। सीजेरियन शल्यक्रिया पर सीटीवी समाचार
- ↑ [१] स्क्रिप्ट त्रुटि: "webarchive" ऐसा कोई मॉड्यूल नहीं है। स्क्रिप्ट त्रुटि: "webarchive" ऐसा कोई मॉड्यूल नहीं है।<ref>
- ↑ स्क्रिप्ट त्रुटि: "citation/CS1" ऐसा कोई मॉड्यूल नहीं है।
- ↑ साँचा:cite journal
- ↑ हैल्थ्लाइन > प्रसूती में प्रयुक्त होने वाले फोर्सैप्स के प्रकार> स्क्रिप्ट त्रुटि: "webarchive" ऐसा कोई मॉड्यूल नहीं है। फरवरी 2006. समीक्षक: डगलस लेवाइन, स्त्रीरोग विज्ञान/ सर्जरी विभाग, मेमोरियल स्लोन केटरिंग कैंसर केंद्र, न्यूयॉर्क NY.
- ↑ साँचा:cite journal
- ↑ साँचा:cite journal
- ↑ साँचा:cite journal
- ↑ साँचा:cite doi
- ↑ साँचा:cite journal
- ↑ साँचा:cite web
- ↑ साँचा:cite journal
- ↑ साँचा:cite book
- ↑ साँचा:cite journal
- ↑ अ आ साँचा:cite journal
- ↑ किंडरमीडिया.कॉम.एयू, (Kindredmedia.com.au) स्क्रिप्ट त्रुटि: "webarchive" ऐसा कोई मॉड्यूल नहीं है।, गिविंग बर्थ: दा एंडोक्राय्नोलॉजी ऑफ एक्स्टसी
- ↑ साँचा:cite journal
- ↑ साँचा:cite journal
- ↑ स्क्रिप्ट त्रुटि: "citation/CS1" ऐसा कोई मॉड्यूल नहीं है।साँचा:category handlerसाँचा:main otherसाँचा:main other[dead link]
- ↑ साँचा:cite journal
- ↑ साँचा:cite journal
- ↑ साँचा:cite journal
- ↑ साँचा:cite journal
- ↑ साँचा:cite journal
- ↑ बैलीबैली.कॉम.एयू (BellyBelly.com.au) स्क्रिप्ट त्रुटि: "webarchive" ऐसा कोई मॉड्यूल नहीं है।, जन्म के समय पुरुष क़ी उपस्थिति - पुरुष क्या तुम्हे वहां होना चाहिए?
- ↑ साँचा:cite web
- ↑ साँचा:cite news
- ↑ साँचा:cite news
- ↑ आइ बी आई डी, पृष्ठ 10
- ↑ 2005 में मातृ मृत्यु दर स्क्रिप्ट त्रुटि: "webarchive" ऐसा कोई मॉड्यूल नहीं है। . विश्व स्वास्थ्य संगठन (2008).
- ↑ " मातृ मृत्यु दर अपना लक्ष्य पूरा करने के नज़रिए से बहुत धीरे कम हो रही है। स्क्रिप्ट त्रुटि: "webarchive" ऐसा कोई मॉड्यूल नहीं है। . " डब्ल्यूएचओ. 12 अक्टूबर 2007.
- ↑ साँचा:cite book pp.1046
- ↑ PMID 9694754 (PubMed)
Citation will be completed automatically in a few minutes. Jump the queue or expand by hand - ↑ साँचा:cite journal
- ↑ साँचा:cite book
- ↑ धात्रियों ग्रेट जन्म में एक के बाद ऑस्ट्रेलिया, डेविड Vernon कॉलेज, ऑस्ट्रेलियाई, 2005 p56
बाहरी कड़ियाँ
- Articles with dead external links from जून 2020
- Articles with invalid date parameter in template
- Pages with incomplete PMID references
- Articles with unsourced statements from April 2010
- Wikipedia articles needing clarification from April 2010
- Articles with hatnote templates targeting a nonexistent page
- All articles with minor POV problems
- Articles with minor POV problems from July 2010
- Commons category link is locally defined
- मानव विकास
- बच्चे का जन्म
- मिडवाइफरी
- प्रसूति-विज्ञान
- गर्भावस्था
- प्रखर दर्द